Как извлечь пулю. Виды огнестрельных ранений
Боевые травмы черепа и головного мозга составляют огнестрельные травмы (пулевые, осколочные ранения, МВР, взрывные травмы), неогнестрельные травмы (открытые и закрытые механические травмы, неогнестрельные ранения) и их различные сочетания.
Операция трепанации черепа была известна еще в Древнем Египте. Хирургическое лечение черепно-мозговых ранений выполняли многие известные хирурги прошлого: Ж.Л. Пти, Д.Ж. Ларрей, Х.В. Кушинг и др. Тем не менее, военная нейрохирургия как раздел военно-полевой хирургии сформировалась лишь в годы Великой Отечественной войны, когда впервые родилась система специализированной медицинской (в т.ч. нейрохирургической) помощи и были созданы полевые хирургические госпитали для раненных в голову, шею и позвоночник (Н.Н. Бурденко, А.Л. Поленов, И.С. Бабчин, В.Н. Шамов ). Опыт лечения боевой травмы черепа и головного мозга в локальных войнах и вооруженных конфликтах последних десятилетий позволил дополнить современную военную нейрохирургию рядом новых положений и сформулировать концепцию ранней специализированной нейрохирургической помощи (Б.А. Самотокин, В.А. Хилько, Б.В. Гайдар, В.Е. Парфенов ).
14.1 ОГНЕСТРЕЛЬНЫЕ ТРАВМЫ ЧЕРЕПА И ГОЛОВНОГО МОЗГА
14.1.1. Терминология, классификация
По данным периода Великой Отечественной войны, огнестрельные травмы черепа и головного мозга составили 6-7% от всех огнестрельных травм, в вооруженных конфликтах последних десятилетий на Северном Кавказе частота их возросла до 20%.
Выделяются изолированные, множественные и сочетанные травмы (ранения) черепа и головного мозга. Изолированной называется травма (ранение), при которой имеется одно повреждение. Одновременное повреждение одним или несколькими РС черепа и головного мозга
в нескольких местах называется множественной травмой (ранением) черепа и головного мозга . Одновременное повреждение черепа и головного мозга, а также органа зрения, ЛОР-органов или ЧЛО называется множественной травмой (ранением) головы . Одновременное повреждение черепа и головного мозга с другими анатомическими областями тела (шея, грудь, живот, таз, позвоночник, конечности) называется сочетанной черепно-мозговой травмой (ранением) .
Основу классификации огнестрельных ранений черепа и головного мозга составляет разделение их на 3 большие группы, предложенное Н.Н. Петровым в 1917 г.: ранения мягких тканей, составляющие 50%; непроникающие ранения черепа , составляющие 20%; проникающие ранения черепа и головного мозга , составляющие 30% от всех огнестрельных ранений черепа и головного мозга.
Ранения мягких тканей черепа характеризуются повреждением кожи, апоневроза, мышц или надкостницы. При огнестрельных ранениях мягких тканей отсутствуют переломы костей черепа, но может повреждаться головной мозг в виде сотрясения, ушиба и даже сдавле-ния (гематомой) за счет энергии бокового удара РС.
Непроникающие ранения черепа характеризуются повреждением мягких тканей и костей при сохранении целости твердой мозговой оболочки. Данный вид повреждений всегда сопровождается ушибом головного мозга, субарахноидальным кровоизлиянием, редко - сдав-лением головного мозга (костными отломками, эпи- или субду-ральной гематомой). Несмотря на переломы костей черепа и микробное загрязнение раны, твердая мозговая оболочка в большинстве случаев предотвращает распространение инфекции на мозговую ткань (рис. 14.1).
Проникающие ранения черепа и головного мозга характеризуются повреждением покровов, кости, оболочек и вещества мозга, отличаются тяжестью течения и высокой летальностью (до 53%, по данным периода Великой Отечественной войны, 30% - в локальных войнах). Тяжесть проникающих ранений определяется тем, через какие образования проходит РС (кора, подкорка, желудочки мозга, базальные ганглии или ствол мозга) и степенью их повреждения (рис. 14.2).
Особой тяжестью отличаются ранения стволовых и глубинных отделов мозга. При проникающих ранениях наиболее часто развиваются тяжелые ИО - менингит, менингоэнцефалит и абсцесс мозга , частота развития которых достигала 70% во время Великой Отечественной войны и 30% - в современных войнах.
Однако этих сведений недостаточно для построения полного диагноза черепно-мозгового ранения. Для этой цели применяется нозологическая классификация огнестрельных ранений черепа и головного мозга (табл. 14.1).
Рис. 14.1. Непроникающее ранение черепа с переломом кости

Рис. 14.2 . Касательное проникающее ранение черепа и головного мозга
Таблица 14.1. Классификация огнестрельных ранений черепа и головного мозга

Огнестрельные ранения черепа и головного мозга разделяются по ряду признаков. По этиологии выделяются пулевые, осколочные ранения и МВР - они отличаются объемом и характером повреждения, т.к. пули имеют большую кинетическую энергию, чем осколки, а МВР отличаются сочетанным и комбинированным характером повреждений.
Проникающие ранения черепа могут быть сквозными и слепыми , а по расположению раневого канала разделяются на касательные, сегментарные и диаметральные (О.М. Хо л ь б е к, 1911 г.).
Ранение называется касательным (тангенциальным), когда пуля или осколок проходят поверхностно и повреждают кость, твердую мозговую оболочку и поверхностные части головного мозга (рис. 14.2). Нужно отметить, что при касательных ранениях, несмотря на поверхностное расположение раневого канала и незначительные масштабы разрушения мозгового вещества, образующегося по ходу РС, морфологические и функциональные расстройства часто распространяются на соседние участки мозга. Это объясняется тем, что вещество головного мозга представляет собой среду, содержащую большое количество жидкости и располагающуюся в замкнутом пространстве, ограниченном плотными оболочками и костями черепа.
Ранения называются сегментарными , когда РС проходит в полости черепа по одной из хорд в пределах одной или двух долей головного мозга, и раневой канал располагается на некоторой глубине от поверхности мозга; при этом он имеет довольно значительную протяженность (рис. 14.3).
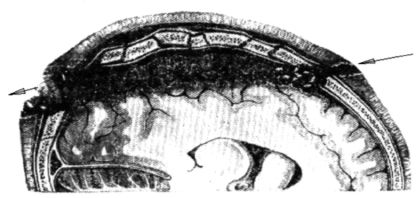
Рис. 14.3. Сегментарное проникающее ранение черепа и головного мозга
При всех сегментарных ранениях в глубину раневого канала заносятся мелкие осколки кости, волосы, иногда обрывки головного убора. Разрушения мозгового вещества, как и при всяком огнестрельном ранении, не ограничиваются зоной прохождения снаряда, а распространяются в стороны и выражаются в образовании кровоизлияний и очагов ушиба мозговой ткани на значительном удалении от раневого канала.
При диаметральных ранениях раневой канал залегает глубже, нежели при сегментарных, проходя по большой хорде (диаметру) окружности черепа (рис. 14.4).
Диаметральные ранения являются наиболее тяжелыми, т.к. раневой канал в этих случаях проходит на большой глубине, повреждая желудочковую систему, стволовую часть мозга и другие глубоко лежащие жизненно важные образования. Поэтому диаметральные ранения сопровождаются высокой летальностью , причем смертельные исходы наступают в ранние сроки в результате непосредственного повреждения жизненно важных центров головного мозга.
Разновидностью диаметральных ранений являются диагональные , при которых раневой канал также проходит по диаметру черепа, но в другой плоскости, расположенной ближе к сагиттальной. При этих ранениях входное отверстие раневого канала обычно располагается в области лица, челюстей, шеи, а выходное - на конвекситальной (выпуклой) поверхности черепа. Такое расположение раневого канала сопровождается первичным повреждением ствола мозга и определяет эти ранения как смертельные .

Рис. 14.4. Диаметральное проникающее ранение черепа и головного мозга
Слепые ранения черепа имеют одно входное отверстие и раневой канал различной протяженности, в конце которого залегает пуля или осколок. По аналогии со сквозными ранениями, слепые ранения разделяются на простые, радиальные, сегментарные и диаметральные (рис. 14.5).
Тяжесть слепого ранения определяется глубиной залегания раневого канала и его размерами. К числу наиболее тяжелых относятся слепые ранения, проходящие по основанию мозга.
Среди проникающих огнестрельных ранений черепа иногда встречаются так называемые рикошетирующие ранения (по Р. Пайру, 1916 г.), отличающиеся тем, что при наличии одного раневого отверстия (входного) в глубине раневого канала обнаруживаются только костные осколки черепа, а РС отсутствует - он, ударившись о выпуклую

Рис. 14.5. Схема слепых проникающих ранений черепа и головного мозга: 1 - простые; 2 - радиальные; 3 - сегментарные; 4 - диаметральные
поверхность черепа, наносит повреждения и резко меняет траекторию полета (рикошетирует), удаляясь от черепа (наружный рикошет ). При внутреннем рикошете РС меняет траекторию при соприкосновении с вогнутой поверхностью черепа с противоположной стороны от входного отверстия раневого канала.
Поскольку определение тяжести повреждения головного мозга и диагностика жизнеугрожающих последствий огнестрельных травм черепа и головного мозга базируется на определении ряда клинических симптомов и синдромов, они представлены отдельно в разделе 14.1.3.
14.1.2. Клиника и диагностика огнестрельных ранений черепа и головного мозга
В полевых условиях на передовых этапах медицинской эвакуации (МПп, медр, омедб) крайне ограничены возможности и время для полноценного неврологического обследования раненого с огнестрельной травмой черепа и головного мозга. Сортировку раненых и постановку диагноза проводят войсковые врачи и хирурги общего профиля. Поэтому их задачами являются : 1) выявление жизнеугрожа-ющих последствий ранения для своевременного оказания неотложной медицинской помощи и 2) формулирование диагноза ранения по предлагаемому в учебнике алгоритму для принятия правильного сортировочного решения.
На передовых этапах медицинской эвакуации диагностика огнестрельной травмы черепа и головного мозга строится на выявлении общих и местных симптомов огнестрельной травмы, симптомов острого нарушения жизненно важных функций, общемозговых и очаговых симптомов повреждения головного мозга.
Осмотр любого раненого на сортировочной площадке начинается с оценки тяжести его состояния и активного выявления острого нарушения жизненно важных функций. Симптомы, не связанные с повреждением головного мозга, в этой главе условно называются общими симптомами . Выявление и оценка их важны, поскольку 60% повреждений черепа и головного мозга сочетаются с повреждениями других областей тела: шеи, груди, живота, таза, позвоночника или конечностей. Не всегда повреж дение черепа и головного мозга является ведущим, а в ряде слу чаев тяжелое черепно-мозговое ранение сочетается с тяжелым повреждением другой области: часто конечностей, реже - груди, живота, таза. Поэтому при сортировке раненых важно не беспорядочное определение общих симптомов, а целенаправленное выявление четырех основных синдромов .
Он проявляется синюшнос-тью кожного покрова и губ, беспокойным поведением раненого, частым и шумным дыханием . Основными причинами развития этого синдрома являются асфиксия или тяжелые повреждения груди с ОДН.
Он проявляется бледностью кожного покрова и губ, заторможенностью раненого, частым и слабым пульсом, низким САД - менее 100 мм рт.ст . Основной причиной развития этого синдрома является острая кровопотеря. Чаще всего она обусловлена тяжелыми сопутствующими повреждениями живота, груди или таза, реже - конечностей.
Синдром травматической комы . Он проявляется отсутствием сознания, речевого контакта, движений конечностей, двигательной реакции на боль . При глубокой коме возможны нарушения дыхания и кровообращения центрального происхождения (при исключении повреждения груди и источников кровотечения). Причиной развития этого синдрома является тяжелое повреждение головного мозга.
Синдром терминального состояния . Он проявляется серым (землистым) цветом кожного покрова и губ, выраженной заторможенностью раненого вплоть до сопора, частым (ЧСС более 140 в мин) и слабым пульсом только на сонных артериях, АД не определяется, дыхание редкое угасающее . Причинами терминального состояния могут быть: крайне тяжелая травма любой локализации, но чаще всего - тяжелое МВР, тяжелые ранения нескольких областей тела, тяжелые ранения живота или таза с острой массивной кровопотерей, огнестрельные ранения черепа с крайне тяжелым повреждением головного мозга.
После оценки общих симптомов осматриваются раны и другие повреждения - их может быть несколько на голове и в других областях тела. При осмотре черепно-мозговой раны определяется ее локализация, глубина, площадь, характер поврежденных тканей, то есть оцениваются местные симптомы . При этом легко выявляются поверхностные огнестрельные раны, при кровотечении - уточняются его источники. Важную информацию можно получить, когда при осмотре раны видны костные осколки черепа, истечение ликвора или разрушенного вещества мозга (мозгового детрита), - они свидетельствуют о проникающем характере ранения (рис. 14.6).
Глубокие раны черепа при тяжелом состоянии раненого не следует специально исследовать , т.к. вред от этого может быть большим, чем польза, когда, например, возобновляются кровотечение или ликворрея при случайном удалении кровяного сгустка.

Рис. 14.6. Истечение мозгового детрита из раны при слепом проникающем ранении черепа в левой височной области
В целом, из местных симптомов для принятия сортировочного решения наибольшее значение имеют: наружное кровотечение и истечение ликвора или мозгового детрита из раны, остальные - по возможности, уточняют диагноз. Поэтому важным правилом этапного лечения раненных в голову является следующее: на передовых этапах медицинской эвакуации ранее наложенная на рану головы повязка, хорошо лежащая на ней, - для диагностики ранения не снимается. Она снимается только при обильном загрязнении землей, РВ или ОВТВ. При интенсивном промокании повязки кровью: на МПп (медр) - она подбинтовывается, в омедб - снимается в операционной, куда раненый доставляется для остановки наружного кровотечения.
Основу диагностики и прогноза огнестрельной ЧМТ составляет определение тяжести повреждения головного мозга и его жизнеугро-жающих последствий.
Диагностика тяжести повреждения головного мозга строится на активном выявлении у раненого общемозговых и очаговых симптомов , а также симптомов нарушения жизненно важных функций.
Общемозговые симптомы в наибольшей степени характеризуют тяжесть повреждения головного мозга и доступны определению
на передовых этапах медицинской эвакуации. О минимальном повреждении головного мозга свидетельствуют утрата сознания в момент ранения и амнезия на события, предшествующие ранению или после ранения. Менее информативными симптомами повреждения головного мозга являются головная боль, головокружение, шум в ушах, тошнота, рвота, заторможенность либо двигательное возбуждение.
Наиболее информативным симптомом повреждения головного мозга является нарушение сознания. При этом, чем выраженнее степень нарушения сознания, тем тяжелее повреждение головного мозга. Поэтому необходимо хорошо знать степени нарушения сознания для постановки диагноза огнестрельной ЧМТ и принятия сортировочного решения. Существует много субъективных и объективных методов и шкал нарушения сознания (шкала ком Глазго, шкала Шахновича и др.), но для передовых этапов медицинской эвакуации на сегодняшний день наиболее удобна отечественная описательная методика с выделением шести степеней нарушения сознания.
1. Оглушение умеренное - раненый в сознании, отвечает на вопросы, но заторможен или возбужден, дезориентирован в пространстве и времени.
2. Оглушение глубокое - раненый в состоянии сна, но при сильном воздействии на него (окрик, хлопки по щекам) односложно и вяло отвечает на вопросы.
3. Сопор - сознание отсутствует, речевой контакт невозможен, сохранены сухожильные рефлексы, двигательные защитные реакции на боль, открывание глаз.
4. Кома умеренная - сознание отсутствует, речевой контакт отсутствует, сухожильные рефлексы и двигательные защитные реакции на боль отсутствуют; сохранено самостоятельное дыхание, глотание, зрачковый и роговичный рефлексы.
5. Кома глубокая - сознание отсутствует, речевой контакт отсутствует, сухожильные рефлексы и двигательные защитные реакции на боль отсутствуют; зрачковый и роговичный рефлексы отсутствуют, глотание нарушено; относительно стабильна гемодинамика, самостоятельное дыхание неэффективно, но ритмично.
6. Кома запредельная - к симптомам глубокой комы добавляются: нестабильность гемодинамики центрального происхождения [снижение сАД менее 90 мм рт.ст., тахикардия (ЧСС более 140 в 1 мин), реже - брадикардия (ЧСС менее 60 в 1 мин)] и патологические ритмы дыхания, двусторонний мидриаз.
Очаговые симптомы в меньшей степени характеризуют тяжесть повреждения головного мозга. Однако они имеют большое значение в диагностике сдавления головного мозга - жизнеугрожающего последствия черепно-мозгового ранения - и в определении локализации ранения. На этапах оказания первой врачебной и квалифицированной медицинской помощи возможно определить только яркие очаговые симптомы.
Анизокория - часто является проявлением объемного процесса в полости черепа (внутричерепная гематома, гидрома, локальный отек головного мозга в области мозговой раны) на стороне расширенного зрачка.
Фиксация глазных яблок и головы в сторону (вправо или влево) нередко свидетельствует об объемном процессе в полости черепа на стороне фиксации («фиксированный взор больного показывает хирургу, на какой стороне делать трепанацию»).
Кривой рот; щека, при дыхании приобретающая форму «паруса»; сглаженность носогубной складки, несмыкание века являются признаками повреждения лицевого нерва на этой же стороне.
Локальные судороги конечност ей часто бывают проявлением объемного процесса в полости черепа на противоположной стороне.
Параличи конечност ей свидетельствуют о повреждении двигательных зон головного мозга либо об объемном процессе в полости черепа на противоположной стороне.
Важную роль в диагностике черепно-мозговых ранений играют и такие симптомы, как нарушения речи, слуха и зрения - в особенности на одно ухо, глаз.
Симптомы острого нарушения жизненно важных функций свидетельствуют либо о крайне тяжелом повреждении головного мозга, либо о развитии отека головного мозга и его ущемлении в отверстии мозжечкового намета или в большом затылочном отверстии основания черепа (дислокации). Нарушение жизненно важных функций происходит в результате первичного или вторичного (вследствие ущемления) повреждения ствола головного мозга, в котором расположены ядра сосудодвигательного и дыхательного центра. Проявляются они выраженными расстройствами гемодинамики: стойкая артериальная гипертония (сАД более 150 мм рт.ст.), либо артериальная гипотония (сАД менее 90 мм рт.ст.), тахикардия (ЧСС более 140 в 1 мин) либо брадикардия (ЧСС менее 60 в 1 мин). Наиболее характерным проявлением нарушений жизненно важных функций является нарушение ритма дыхания , требующее применения ИВЛ.
14.1.3. Определение тяжести повреждения головного мозга, диагностика жизнеугрожающих последствий огнестрельных травм черепа и головного мозга
На этапах оказания первой врачебной и квалифицированной медицинской помощи диагностика тяжести повреждения головного мозга проводится войсковыми врачами и общими хирургами, поэтому она должна строиться на простых и доступных симптомах.
С этих позиций выделяются три степени тяжести повреждения головного мозга: нетяжелые, тяжелые и крайне тяжелые . Следует отчетливо представлять, что такое деление огнестрельных травм черепа и головного мозга применяется только на передовых этапах медицинской эвакуации (МПп, медр, омедб), где сортировка раненых проводится без снятия повязок, без раздевания и, естественно, без полноценного неврологического обследования. Основной задачей сортировки раненых на этих этапах эвакуации является не постановка точного диагноза, а выделение 4-х сортировочных групп :
нуждающиеся в устранении жизнеугрожающих последствий ранения, то есть в мероприятиях неотложной помощи ;
подлежащие эвакуации в 1-ю очередь ;
подлежащие эвакуации во 2-ю очередь ;
агонирующие .
Формулирование окончательного диагноза и оценка тяжести черепно-мозгового ранения проводится только в специализированном нейрохирургическом госпитале. Поэтому критериями оценки тяжести повреждения головного мозга на передовых этапах медицинской эвакуации являются стабильность состояния раненого и отсутствие нарушений жизненно важных функций на период сортировки, а не тот неврологический дефицит, который останется у раненого после окончательного излечения.
Нетяжелые повреждения головного мозга . В патогенетическом и морфологическом отношении нетяжелые повреждения характеризуются повреждением только поверхностных корковых структур на кон-векситальной (выпуклой) поверхности головного мозга. Подкорковые образования и ствол - интактны. Нетяжелые повреждения головного мозга часто бывают при ранении мягких тканей черепа и при непроникающих ранениях черепа, редко - при проникающих слепых (поверхностных) и касательных ранениях.
Основным клиническим критерием нетяжелого повреждения головного мозга является сохраненное сознание: ясное, оглушение умеренное или оглушение глубокое . Очаговые симптомы при нетяжелых повреждениях головного мозга могут отсутствовать, а могут быть представлены весьма ярко, например, при проникающем слепом ранении левой височной доли (нарушения речи и др.), передней центральной извилины (двигательные нарушения). Нарушений функций жизненно важных органов не бывает. В прогностическом отношении - это наиболее благоприятная группа раненых, поэтому при непроникающих и особенно проникающих ранениях черепа они должны быстро быть доставлены в специализированный госпиталь до развития жиз-неугрожающих осложнений.
Сортировочное заключение на передовых этапах медицинской эвакуации - эвакуация во 2-ю очередь в ВПНхГ.
Тяжелые повреждения головного мозга . В патогенетическом и морфологическом отношении тяжелые повреждения характеризуются повреждением корковых структур головного мозга на базальной его поверхности и подкорковых образований. Ствол головного мозга может вовлекаться в патологический процесс при отеке и дислокации, то есть ущемляться в отверстиях черепа. Тяжелые повреждения головного мозга чаще встречаются при проникающих слепых (глубоких) и сквозных сегментарных ранениях.
Основным критерием тяжелого повреждения головного мозга является отсутствие сознания - его нарушения в виде сопора и умеренной комы. Очаговая симптоматика при тяжелых повреждениях мозга выражена слабо, поскольку маскируется отсутствием рефлекторной деятельности и яркой общемозговой симптоматикой (экстрапирамидный синдром, диэнцефально-катаболический синдром). Обычно она проявляется только зрачковыми и глазодвигательными нарушениями. Нарушения жизненно важных функций проявляются только в системе кровообращения: стойкая артериальная гипертония (АД более 150 мм рт.ст.), тахикардия (ЧСС более 120 в 1 мин). В прогностическом отношении эта группа отличается высокой (около 50%) летальностью, высокой частотой развития осложнений и отдаленных последствий. Большинство раненых с тяжелым повреждением головного мозга при проникающих ранениях черепа в строй не возвращаются.
Сортировочное заключение на передовых этапах медицинской эвакуации - эвакуация в 1-ю очередь в ВПНхГ.
Крайне тяжелые повреждения головного мозга . В патогенетическом и морфологическом отношении крайне тяжелые повреждения характеризуются первичным повреждением ствола головного мозга. Как правило, они встречаются при проникающих диаметральных и диагональных ранениях.
Основными критериями крайне тяжелого повреждения головного мозга являются: выраженное нарушение сознания в виде глубокой или запредельной комы и нарушение жизненно важных функций. Очаговые симптомы отсутствуют вследствие глубокой комы, то есть полного отсутствия рефлекторной деятельности. Нарушения жизненно важных функций проявляются стойкой гипотонией (сАД менее 90 мм рт.ст.), тахикардией (ЧСС более 140 в 1 мин) или брадикардией (ЧСС менее 60 в 1 мин) и нарушением ритма дыхания, требующим проведения ИВЛ. В прогностическом отношении раненые с крайне тяжелыми повреждениями головного мозга бесперспективны для выживания, летальность приближается к 100%. Поэтому, начиная с этапа оказания квалифицированной медицинской помощи, они относятся к сортировочной категории «агонирующих».
Жизнеугрожающие последствия огнестрельной травмы черепа и головного мозга - патологические процессы, которые развиваются сразу же после ранения вследствие повреждения жизненно важных органов и тканей. Отличительной особенностью жизнеугрожающих последствий является несостоятельность защитных механизмов организма для их самостоятельного устранения. Следовательно, при отсутствии неотложной медицинской помощи жизнеугрожающие последствия ранений приводят к смерти. Поэтому на всех передовых этапах медицинской эвакуации неотложные мероприятия медицинской помощи выполняются не по поводу ранений или травм, а по поводу их жизнеуг-рожающих последствий. При огнестрельных травмах черепа и головного мозга могут возникнуть три вида жизнеугрожающих последствий: наружное кровотечение, сдавление головного мозга и асфиксия.
Наружное кровотечение является жизнеугрожающим последствием огнестрельной травмы черепа и головного мозга в тех случаях, когда оно самостоятельно или под обычной асептической повязкой не останавливается. Частота его возникновения, по данным последних вооруженных конфликтов, невысока и составляет 4%. Источниками сильного наружного кровотечения являются:
Артериальные сосуды покровных тканей черепа и основной из них - a. temporalis superficialis с ее ветвями;
Артерии твердой мозговой оболочки, прежде всего ветви a. menin-gea media ; синусы твердой мозговой оболочки;
Сосуды головного мозга, расположенные в мозговой ране. Сдавление головного мозга - патологический процесс, растянутый в динамике от нескольких часов до нескольких суток и часто приводящий к летальному исходу в случае его неустранения. Наиболее часто сдавле-ние головного мозга при огнестрельных ранениях обусловлено внутричерепными гематомами (рис. 14.7., 14.8.), реже - локальным отеком мозга в области раны или вдавленным переломом костей черепа (рис. 14.9.).
При огнестрельных черепно-мозговых ранениях сдавление головного мозга встречается относительно редко - в 3% случаев.
Длительное время существовали неправильные суждения о механизме развития внутричерепных гематом, что отражалось на лечебной тактике. Считалось, что внутричерепная гематома формируется по насосному механизму, увеличиваясь с каждой порцией крови и сдавливая головной мозг после превышения объемом гематомы размеров резервных подоболочечных пространств: 80 мл для эпидурального

Рис. 14.7. Сдавление головного мозга эпидуральной гематомой в правой лобно-теменно-височной области (компьютерная томограмма)

Рис. 14.8. Субдуральная гематома в левой височной области (интраопераци-онная фотография)

Рис. 14.9. Вдавленный переломом левой теменной области (интраопераци-онная фотография)
и 180 мл - для субдурального пространства. В соответствии с этим практиковались необоснованные призывы к немедленной трепанации на любом этапе лечения и упрощенные представления о технике устранения сдавления: трепанация черепа - удаление гематомы - перевязка кровоточащего сосуда - выздоровление. На практике такие ситуации оказывались редкими при неогнестрельной ЧМТ, при огнестрельных ранениях они не встречаются никогда.
Специальные исследования сотрудников Ленинградского НИИ нейрохирургии им. А.Л. Поленова под руководством Ю.В. Зотова показали, что основной объем внутричерепной гематомы формируется в течение первых 3-6 ч, в это же время формируется кровяной сгусток, который в последующем взаимодействует с поврежденным участком мозга, вызывая его локальный отек, уменьшение резервного подоболочечного пространства и - синдром сдавления головного мозга . Чем меньше объем повреждения мозга и чем больше резервный объем подоболо-чечного пространства (например, при гематомах, образующихся в результате повреждения оболо-чечных сосудов осколками костей черепа), тем медленнее формируется сдавление мозга: от 1 сут до 2 и более нед. При огнестрельных ранениях, когда повреждения мозга обширны, основное значение в формировании сдавления мозга принадлежит не столько гематоме, сколько реакциям поврежденного мозга.
Классическая неврологическая картина сдавления головного

Рис. 14.10. Типичный гемилатераль-ный синдром при сдавлении головного мозга (Ю.В. Зотов, В.В. Щедрёнок)
мозга в виде расширения зрачка на стороне сдавления и центральной гемиплегии на противоположной стороне описана во многих учебниках - и о ней всегда следует помнить, осматривая раненого с черепно-мозговым ранением (рис. 14.10).
В условиях этапного лечения при сортировке раненных в голову необходимо активно выявлять все наиболее информативные симптомы сдавления головного мозга.
«Светлый промежуток» - отрезок времени между утратой сознания в момент ЧМТ (ранения) и повторной утратой сознания к моменту осмотра; на протяжении этого отрезка времени раненый находится в сознании (обычно это уточняется у сопровождающих). Этот симптом характерен для нетяжелого повреждения головного мозга, на фоне которого развивается сдавление. При тяжелых повреждениях головного мозга расстройства сознания прогрессируют, чаще от сопора до комы. Диагностическая достоверность этого симптома очень велика.
Фиксация головы и взора в сторону сдавления мозга. Очень достоверный, но не часто встречающийся симптом сдавления головного мозга. Определяется он при осмотре раненого на сортировочной площадке, когда врач устанавливает голову раненого в среднее положение, а раненый рефлекторно с усилием поворачивает ее в прежнее положение. Аналогично положению головы фиксированы и глазные яблоки.
Локальные судороги конечностей на стороне, противоположной сдав-лению мозга, также легко определяются на сортировочной площадке. Не заметить их невозможно, поскольку они неудержимы - приходится вводить противосудорожные препараты (что, кстати, малоэффективно). Диагностическая ценность симптома значительно возрастает, если судорогам подвержены одноименные рука или нога (гемилате-ральный судорожный синдром).
Анизокория - симптом, который легко определяется при внимательном осмотре раненого, но диагностическая ценность его в отношении сдавления головного мозга и, тем более, стороны патологического процесса, относительно невелика и составляет 60%.
Брадикардия - ЧСС ниже 60 в 1 мин. Важный симптом, указывающий на вероятность сдавления головного мозга, но специфичность его низка - он также является проявлением повреждения ствола головного мозга и ряда внечерепных повреждений (ушиб сердца, ушиб надпочечников). Диагностическая ценность его значительно возрастает, когда он сочетается с одним из вышеуказанных симптомов. Важно
помнить, что при сочетанных черепно-мозговых ранениях (травмах), сопровождающихся острой кровопотерей, например, при одновременных ранениях живота или таза, ЧСС ниже 100 в 1 мин должна расцениваться как относительная брадикардия.
Гемиплегия, моноплегия, реже - парезы конечностей на стороне, противоположной сдавлению мозга, - это важные, но неспецифические симптомы сдавления головного мозга, поскольку они часто являются неврологическим проявлением огнестрельного ранения. На сортировочной площадке, где не применяются специальные неврологические приемы, выявляются только грубые двигательные нарушения в виде отсутствия движений конечностей. Это повышает их диагностическую ценность, особенно в сочетании с другими симптомами.
Диагностическая значимость перечисленных симптомов для выявления сдавления головного мозга значительно возрастает при их сочетании: чем больше имеется симптомов, тем больше вероятность сдавления головного мозга.
Асфиксия - остро развивающееся расстройство дыхания (удушье) в результате нарушения проходимости верхних дыхательных путей - при огнестрельных травмах черепа и головного мозга встречается редко - до 1% случаев. Чаще асфиксия возникает при множественных травмах головы, когда ранения черепа сочетаются с ранениями лица и челюстей. В этих случаях причиной асфиксии является поступление крови из ран ЧЛО в ротоглотку и гортань на фоне нарушения иннервации надгортанника либо снижения каш-левого рефлекса. При тяжелых изолированных черепно-мозговых ранениях аспирационный механизм асфиксии реализуется за счет попадания в дыхательные пути рвотных масс. При крайне тяжелых ранениях черепа и головного мозга дислокационная асфиксия развивается вследствие западения языка: в результате повреждения ствола нарушается деятельность языкоглоточных и подъязычных нервов, язык теряет мышечный тонус и западает в ротоглотку, перекрывая дыхательные пути.
Все жизнеугрожающие последствия ранений должны активно выявляться. Раненым с наружным кровотечением и асфиксией должна оказываться неотложная помощь на всех этапах медицинской эвакуации, а раненые со сдавлением головного мозга должны срочно (вертолетом) эвакуироваться в специализированный нейрохирургический госпиталь - только в нем им может быть оказана полноценная неотложная помощь.
Примеры диагнозов огнестрельных ранений черепа :
1. Множественное осколочное слепое ранение мягких тканей правой половины головы.
2. Пулевое касательное непроникающее ранение черепа в левой теменно-височной области с нетяжелым повреждением головного мозга, с неполным переломом правой теменной кости.
3. Осколочное слепое проникающее ранение черепа в правой теменной области с тяжелым повреждением головного мозга, с дырчатым переломом теменной кости. Травматическая кома (рис. 14.11 цв. илл.)).
4. Пулевое сквозное сегментарное проникающее ранение черепа в левой лобно-височной области с тяжелым повреждением головного мозга, с многооскольчатыми переломами лобной и височной костей. Сдавление головного мозга. Травматическая кома.
5. Пулевое сквозное диаметральное двуполушарное проникающее ранение черепа в височных областях с крайне тяжелым повреждением головного мозга, с оскольчатыми переломами височных костей. Продолжающееся наружное кровотечение. Терминальное состояние.
6. Тяжелое минно-взрывное ранение. Комбинированная механотермичес-кая сочетанная травма головы, груди, конечностей.
Множественная огнестрельная травма головы. Осколочное слепое проникающее левостороннее лобно-орбитальное ранение черепа с тяжелым повреждением головного мозга, множественными переломами стенок орбиты и разрушением левого глазного яблока.
Закрытая травма груди с множественными переломами ребер справа и повреждением легкого. Правосторонний напряженный пневмоторакс.
Отрыв левой голени на уровне средней трети с обширным разрушением мягких тканей и отслойкой кожи до нижней трети бедра. Продолжающееся наружное кровотечение.
Ожог пламенем нижних конечностей
Острая массивная кровопотеря. Терминальное состояние.
14.2. НЕОГНЕСТРЕЛЬНЫЕ ТРАВМЫ ЧЕРЕПА
И ГОЛОВНОГО МОЗГА
14.2.1. Терминология и классификация
По этиологии неогнестрельные травмы черепа и головного мозга делятся на механические (закрытые и открытые) ЧМТ и неогнестрельные ранения . В боевых условиях механические ЧМТ встречаются
довольно часто, составляя 10-15% всей боевой патологии этой локализации.
К закрытым ЧМТ относятся такие повреждения черепа и головного мозга, при которых сохранена целостность кожи как естественного биологического барьера. ЧМТ с повреждением кожи являются открытыми ; они могут быть непроникающими и проникающими в зависимости от целостности твердой мозговой оболочки . Переломы основания черепа с наружной отоили назоликвореей рассматриваются как открытая проникающая ЧМТ, поскольку на основании черепа твердая мозговая оболочка плотно сращена с костью и при переломах обязательно повреждается вместе с ней.
Неогнестрельные ранения черепа и головного мозга (колото-резаные, колотые, дюбельные ранения из строительного пистолета и др.) в боевых условиях встречаются редко, не составляют большой проблемы и описаны в руководствах по нейротравматологии.
Как и при огнестрельной травме черепа и головного мозга, при неогнестрельных ЧМТ встречаются сочетания повреждений различных отделов головы и анатомических областей тела. Сочетание повреждения головного мозга с повреждениями глаз, ЛОР-органов, лица и челюстей относится к множественным травмам головы , а сочетание ЧМТ с повреждением других областей тела - к сочетан-ным ЧМТ.
В 1773 г. французский хирург Ж.Л. Пти предложил выделять 3 вида ЧМТ: сотрясение, ушиб и сдавление головного мозга. В большинстве учебников такое деление ЧМТ с различной степенью детализации каждого из видов сохранилось до наших дней. Непонятным было одно обстоятельство: почему сдавление может развиваться при любом виде и тяжести повреждения головного мозга? Ответ на этот вопрос был найден военно-полевыми хирургами, когда в 1990-е гг. формировались новые принципы классификации боевых повреждений, внедрялась объективная оценка тяжести травм и новая методика формулирования диагноза в системе этапного лечения раненых.
С этих позиций, сдавление головного мозга характеризует не вид и не тяжесть ЧМТ (ранения), а является ее жизнеугрожающим последствием . Сдавление мозга развивается тогда, когда в морфологический субстрат повреждения попадают крупные сосуды, ликворные пути, крупные костные фрагменты черепа.
Таким образом, основу классификации неогнестрельных ЧМТ составляет их деление на следующие виды:
Сотрясение головного мозга;
Ушиб головного мозга легкой степени;
Ушиб головного мозга средней степени тяжести;
Ушиб головного мозга тяжелой степени.
Эта классификация отражает не только вид, но и тяжесть ЧМТ как по клиническим, так и по морфологическим проявлениям. При этом углубление тяжести ЧМТ происходит от поверхности мозга в глубину: от сотрясения (функциональные нарушения на корковом уровне, ясное сознание) до тяжелого ушиба (повреждение ствола головного мозга, глубокая или запредельная кома).
Для правильного формулирования диагноза неогнестрельной травмы черепа и головного мозга применяется нозологическая классификация (табл. 14.2.)
Как видно из классификации, одним из разделов в формулировании диагноза является состояние подоболочечных пространств. Следует иметь в виду, что значимость их возрастает в поздние периоды травматической болезни, в процессе специализированного лечения. На передовых этапах медицинской эвакуации они не выявляются. Важно знать, что эпидуральные и субдуральные кровоизлияния диагностируются только в мирное время при КТ или МРТ либо при судебно-медицинском вскрытии. Они принципиально отличаются от эпидуральных и субдуральных гематом малым объемом, плаще-видным плоским характером и, самое главное, тем, что не вызывают сдавления головного мозга.
Переломы костей свода черепа также могут не выявляться на передовых этапах медицинской эвакуации - и в этом нет строгой необходимости. Переломы костей основания черепа выявляются по косвенным признакам. «Симптом очков» (окологлазничные гематомы) либо назальная ликворея (истечение ликвора из носа) свидетельствуют о переломах костей основания черепа в передней черепной ямке. Симптомы повреждения лицевого (перекошенность рта, щека «парусит», веко не смыкается, слезотечение или сухость глаза) либо слухового (неприятный шум в ушах) нервов являются признаками перелома пирамидки височной кости.
Жизнеугрожающие последствия неогнестрельных травм черепа и головного мозга проявляются теми же симптомами, что и при огнестрельной травме.
Таблица 14.2. Классификация неогнестрельных травм черепа и головного мозга

Примеры диагнозов неогнестрельной ЧМТ :
1. Открытая черепно-мозговая травма. Сотрясение головного мозга. Рвано-ушибленная рана правой теменно-височной области.
2. Закрытая черепно-мозговая травма. Ушиб головного мозга легкой степени. Субарахноидальное кровоизлияние.
3. Открытая проникающая черепно-мозговая травма. Ушиб головного мозга средней степени. Субарахноидальное кровоизлияние. Перелом левой височной кости с переходом на основание черепа. Рвано-ушибленная рана левой височной области. Левосторонняя отогематоликворрея.
4. Открытая черепно-мозговая травма. Ушиб головного мозга тяжелой степени. Субарахноидальное кровоизлияние. Перелом лобной кости справа. Рвано-ушибленная рана лобной области справа. Травматическая кома.
5. Закрытая черепно-мозговая травма. Ушиб головного мозга тяжелой степени. Субарахноидальное кровоизлияние. Перелом костей свода черепа. Сдавление головного мозга внутричерепной гематомой в левой лобно-теменно-височной области. Травматическая кома.
6. Тяжелая сочетанная травма головы, живота, конечностей. Открытая проникающая черепно-мозговая травма. Ушиб головного мозга тяжелой степени. Внутрижелудочковое кровоизлияние. Переломы костей свода и основания черепа.
Закрытая травма живота с повреждением внутренних органов. Продолжающееся внутрибрюшное кровотечение.
Закрытая множественная травма конечностей. Закрытый перелом правой бедренной кости в средней трети. Закрытый перелом обеих костей левой голени в нижней трети.
Острая массивная кровопотеря. Травматическая кома.
14.2.2. Клиника и диагностика неогнестрельной черепно-мозговой травмы
В полевых условиях крайне ограничены возможности и время для полноценного обследования раненых с неогнестрельными травмами черепа и головного мозга. Поэтому следует помнить основные симптомы ЧМТ и ориентироваться на них в процессе медицинской сортировки раненых . Обычно раненые с нетяжелыми ЧМТ самостоятельно передвигаются по подразделениям сортировочно-эвакуационного отделения, жалуются на головную боль, шум в ушах, дезориентированность - их необходимо уложить, успокоить, обследовать, выполнить мероприятия медицинской помощи и направить на носилках в эвакуационную
палатку. Раненые с тяжелыми ЧМТ доставляются на носилках, часто без сознания, что создает существенные трудности в диагностике.
Осмотр раненого с неогнестрельной ЧМТ начинается с активного выявления (см. раздел 14.1.2.) 4-х основных синдромов острого нарушения жизненно важных функций . На основании их наличия и выраженности складывается оценка общего состояния раненого. Как и огнестрельные ранения, неогнестрельные ЧМТ в 60% случаев сочетаются с повреждением других областей тела.
Синдром острых расстройств дыхания свидетельствует об асфиксии (часто в результате аспирации рвотных масс, ликвора, реже - дислокации языка) либо о тяжелом сопутствующем повреждении груди.
Синдром острых расстройств кровообращения (в виде травматического шока) развивается при острой массивной кровопотере в результате сопутствующего повреждения живота, таза, конечностей.
Синдром травматической комы однозначно свидетельствует о тяжелом повреждении головного мозга, а синдром терминального состояния - о крайне тяжелом повреждении головного мозга либо о тяжелой сочетанной травме.
При закрытых неогнестрельных ЧМТ местные симптомы выражены скудно. Чаще других выявляются подкожные гематомы волосистой части головы, окологлазничные гематомы, реже - ликворея из носа и ушей . Поскольку ликвор, истекающий из ушей и носа, часто смешан с кровью - для определения ликворреи пользуются симптомом «двойного пятна» . Излившийся на белую простыню или полотенце ликвор с кровью образует двухконтурное круглое пятно: внутренняя часть - розовая, наружная - белая, желтая. При открытых неогнестрельных ЧМТ местными симптомами являются также локализация, характер и глубина раны покровных тканей черепа.
Общемозговые и очаговые симптомы повреждения головного мозга при неогнестрельных ЧМТ имеют основное значение для определения тяжести повреждения головного мозга, а выявление синдрома острых нарушений жизненно важных функций центрального происхождения - важное прогностическое значение. Именно они позволяют врачу, проводящему медицинскую сортировку, правильно принять сортировочное решение. Характеристика этих симптомов, способы выявления аналогичны тем, которые применяются при обследовании раненых с огнестрельной травмой черепа и головного мозга (см. раздел 14.1.2).
Из нозологической классификации неогнестрельных ЧМТ видно, что для диагностики отдельных форм ЧМТ (таких, как ушиб головного мозга
легкой и средней степени тяжести) большое значение имеют состояние подоболочечных ликворных пространств, наличие и характер переломов костей черепа. Для выявления первого необходимо проведение люмбальной пункции, которая является общеврачебной манипуляцией и легко может быть выполнена хирургом либо анестезиологом этапа оказания КХП. При этом определяется ликворное давление (в норме оно составляет для положения лежа 80-180 мм вод. ст.) и наличие крови в ликворе - субарахноидального кровоизлияния. Диагностика переломов костей черепа также возможна в омедб при выполнении рентгенографии черепа в прямой и боковой проекциях.
В то же время, определение состояния ликворных пространств и рентгенологическое выявление переломов костей черепа принципиального значения для принятия сортировочного решения не имеют. К тому же люмбальная пункция сама по себе может сопровождаться развитием дислокации мозга (вклинением ствола мозга в большое затылочное отверстие черепа): вследствие струйного выхода ликвора из иглы, резкого снижения ликворного давления в базальной цистерне - происходит внезапная остановка дыхания на перевязочном столе и летальный исход. Следует помнить правило: люмбальная пункция противопоказана при малейшем подозрении на сдавление головного мозга!
Нетяжелые ЧМТ . В патогенетическом и морфологическом отношении они характеризуются либо только функциональными нарушениями деятельности ЦНС, либо повреждением сосудов паутинной оболочки, либо очагами кровоизлияний, деструкции корковых структур головного мозга. Подкорковые образования и ствол - интактны.
Основным клиническим критерием нетяжелых ЧМТ является сохраненное сознание: ясное, оглушение умеренное, оглушение глубокое. С этих позиций в группу нетяжелых ЧМТ входят: сотрясение головного мозга, ушибы легкой и средней степени тяжести.
Сотрясение головного мозга - наиболее легкая форма ЧМТ, при которой морфологические изменения в головном мозге и его оболочках отсутствуют, а патогенетические и клинические проявления обусловлены функциональными изменениями ЦНС. Основными клиническими симптомами являются: кратковременная (несколько минут) утрата сознания в момент травмы и ретроградная амнезия. Такие раненые обычно самостоятельно передвигаются (сознание ясное), но жалуются на головную боль, тошноту, головокружение, иногда бывает рвота. Они относятся к категории легкораненых и эвакуируются во 2-ю очередь любым транспортом в ВПГЛР, где имеется
специализированное неврологическое отделение для лечения этой категории раненых.
Ушиб головного мозга легкой степени - это также нетяжелая форма ЧМТ, при которой, в отличие от сотрясения, имеются не только функциональные изменения ЦНС, но и морфологические в виде повреждений сосудов паутинной оболочки . Последние выявляются при люмбальной пункции в виде примеси крови в ликворе - субарахноидальное кровоизлияние . В основном клинические проявления такие же, как и при сотрясении мозга, но обнаруживаются: умеренное оглушение по уровню сознания, больше выражены головная боль и тошнота, чаще случается рвота. В условиях этапного лечения люмбальная пункция для дифференциальной диагностики не проводится , поэтому на практике эти раненые также относятся к легкораненым и направляются в ВПГЛР.
Ушиб головного мозга средней степени тяж ести. Эта форма повреждения головного мозга соответствует своему названию - она занимает промежуточное место между нетяжелыми и тяжелыми формами ЧМТ. Однако, поскольку в военно-полевой хирургии отсутствует сортировочная группа «средней тяжести», раненые с ушибами головного мозга средней степени тяжести относятся к сортировочной группе «нетяжелые ЧМТ». Это и прогностически, и теоретически оправдано: летальных исходов не бывает, осложнения редки, срок лечения не превышает 60 сут, лечение обычно консервативное. В то же время, при этой форме ЧМТ часто встречаются переломы как свода, так и основания черепа , а морфологическим субстратом травмы являются небольшие очаги контузии (кровоизлияния, субпиальной деструкции), расположенные только в корковых структурах головного мозга. Поэтому вторым (после переломов костей черепа) патогномоничным симптомом ушибов головного мозга средней степени тяжести являются очаговые симптомы повреждения головного мозга. Наиболее часто в условиях этапного лечения выявляются глазодвигательные нарушения (парезы глазодвигательного, отводящего черепно-мозговых нервов), нарушения иннервации (парезы, параличи) лицевого или слухового нервов, реже встречаются нарушения речи, зрения, парезы конечностей. Эти раненые доставляются, как правило, на носилках, состояние сознания - оглушение (умеренное либо глубокое), жизненно важные функции в пределах нормы, стабильные. Раненые с ушибами головного мозга средней степени тяжести эвакуируются также во 2-ю очередь любым транспортом, но не в ВПГЛР, а в ВПНГ или в ВПНхГ, поскольку очаговые симптомы все-таки могут быть признаком медленно развивающегося сдавления головного мозга.
Тяжелые ЧМТ . В патогенетическом и морфологическом отношении они характеризуются не только повреждением корковых структур головного мозга, но и подкорковых образований, верхних отделов ствола мозга.
Основным клиническим критерием тяжелых ЧМТ является отсутствие сознания - отмечаются нарушения сознания в виде сопора и умеренной комы.
Поскольку повреждения этих структур имеют характерную клиническую картину, то в соответствии с уровнем повреждений выделяются экстрапирамидная и диэнцефальная формы тяжелого ушиба головного мозга.
Экстрапирамидная форма тяжелого ушиба головного мозга . В результате повреждения подкорковых образований при этой форме тяжелого ушиба в клинической картине ярко доминируют гипокинетический ригидный либо гиперкинетический синдром . Первый синдром проявляется восковидной ригидностью всех групп мышц раненого, маскообразным лицом с отсутствием мимики, второй, наоборот - постоянными атетоидными (червеобразными) движениями конечностей (особенно верхних). Сознание - сопор, очаговые симптомы - не выражены (редко - анизокория, глазодвигательные расстройства), жизненно важные функции стабильны. Прогноз для жизни - благоприятный (летальность менее 20%), социальный прогноз - часто благоприятный.
Диэнцефальная форма тяжелого ушиба головного мозга . При этой форме тяжелого ушиба в результате повреждения межуточного мозга, где располагаются основные вегетативные центры, клиническая картина проявляется ярким диэнцефально-катаболическим синдромом . Для него характерны: артериальная гипертония, тахикардия, мышечная гипертония, гипертермия, тахипноэ. Сознание - умеренная кома . Зрачки обычно равномерно сужены, глазные яблоки фиксированы по центру. Очаговые симптомы практически отсутствуют. Жизненно важные функции на уровне субкомпенсации (см. Приложение 1, шкалы «ВПХ-СП», «ВПХ-СГ»), то есть стабильность их относительна, иногда требуется коррекция в ходе эвакуации в виде ИВЛ. Прогноз для жизни относительно благоприятный, т.к. летальность достигает 50%; социальный прогноз - часто неблагоприятный, поскольку большинство раненых после получения тяжелой ЧМТ становятся инвалидами.
Раненые с тяжелыми ЧМТ, несмотря на относительную стабильность жизненно важных функций, не задерживаются на этапах оказания квалифицированной помощи для интенсивной корригирующей терапии. После нормализации внешнего дыхания либо постановкой воздуховода, либо интубацией трахеи с ИВЛ - они срочно эвакуируются в ВПНхГ в 1-ю очередь.
Крайне тяжелые ЧМТ. В патогенетическом и морфологическом отношении они характеризуются повреждением ствола головного мозга. Основным клиническим критерием крайне тяжелых ЧМТ является отсутствие сознания - его нарушения в виде глубокой или запредельной комы. Повреждения ствола головного мозга имеют характерную клиническую картину в виде мезенцефало-бульбарного синдрома. Поэтому подобные формы ЧМТ называются мезенцефало-бульбарной формой тяжелого ушиба головного мозга . Прежде всего эта форма проявляется выраженными нарушениями жизненно важных функций: стойкая рефрактерная к инфузионной терапии артериальная гипотония, неуправляемая тахикардия (брадикардия) и аритмия, выраженное тахи-либо брадипноэ или патологические ритмы дыхания , требующие ИВЛ. Глазные яблоки фиксированы по центру, зрачки широкие, реакция на свет отсутствует. Следует помнить, что при крайне тяжелых ЧМТ
абсолютно неблагоприятными прогностическими признаками являются паралитический двусторонний мидриаз и симптом Мажанди (неодинаковое положение глазных яблок по отношению к горизонтальной оси: одно - выше, другое - ниже). Без интенсивной коррекции жизненно важных функций летальный исход наступает в течение нескольких часов. Даже в условиях специализированных центров летальность при этом виде ЧМТ приближается к 100%. Поэтому раненые с крайне тяжелыми ЧМТ на передовых этапах медицинской эвакуации относятся к категории агонирующих.
Жизнеугрожающие последствия при неогнестрельных ЧМТ развиваются в 5-8% случаев. Относительно редко встречаются наружное кровотечение из синусов твердой мозговой оболочки при множественных открытых переломах костей свода черепа - до 0,5% и асфиксия (аспирация ликвора, крови, рвотных масс, дислокация языка) - до 1,5%. В остальных случаях жизнеугрожающие последствия ЧМТ представлены сдавлением головного мозга внутричерепными (оболочеч-ными, внутремозговыми) гематомами, гидромами, вдавленными переломами костей свода черепа. Клиническая картина и симптоматика жизнеугрожающих последствий при неогнестрельных ЧМТ аналогична таковым при огнестрельных травмах.
14.3. ПОМОЩЬ НА ЭТАПАХ МЕДИЦИНСКОЙ ЭВАКУАЦИИ
Основной принцип этапного лечения раненных в голову - максимально быстрая доставка в ВПНхГ, минуя даже этап оказания квалифицированной хирургической помощи.
Первая помощь. На рану головы накладывается асептическая повязка. Для предупреждения аспирации крови и рвотных масс при рвоте и носовом кровотечении производится очистка верхних дыхательных путей. При западении языка санитар раскрывает раненому рот роторасширителем, с помощью языкодержателя выводится язык, салфеткой очищается полость рта и глотки от рвотных масс и осуществляется введение воздуховода (дыхательной трубки ТД-10). Раненые, находящиеся в бессознательном состоянии, выносятся в положении на боку или на животе (под грудь подкладывается свернутая шинель, вещмешок и т.д.).
При тяжелых ранениях в голову промедол из шприц-тюбика не вводится из-за угрозы угнетения дыхания.
Доврачебная помощь осуществляется фельдшером, который контролирует правильность проведенных ранее мероприятий и исправляет их недостатки. Устранение асфиксии осуществляется теми же способами, что и при оказании первой помощи. При нарушении дыхания производится ИВЛ с помощью ручного дыхательного аппарата, ингаляция кислорода. Если повязка промокает кровью, она туго подбинтовывается.
Первая врачебная помощь. В ходе вооруженного конфликта первая врачебная помощь оказывается в качестве предэвакуационной подготовки к авиамедицинской эвакуации раненых с тяжелыми и крайне тяжелыми повреждениями - непосредственно в МВГ 1-го эшелона для оказания ранней специализированной хирургической помощи.
В крупномасштабной войне раненные в голову после оказания первой врачебной помощи эвакуируются в омедб (омедо).
При медицинской сортировке выделяются 4 группы раненых с огнестрельными либо неогнестрельными травмами черепа и головного мозга.
1. Нуждающиеся в неотложных мероприятиях первой врачебной помощи в перевязочной - раненые с продолжающимся наружным кровотечением из ран головы и раненые с асфиксией.
2. Раненые, которым первая врачебная помощь может быть оказана на сортировочной площадке с последующей эвакуацией в 1-ю очередь, - раненые с признаками сдавления головного мозга и раненые с тяжелым повреждением головного мозга.
3. Раненые, которым первая врачебная помощь может быть оказана на сортировочной площадке с последующей эвакуацией во 2-ю очередь, - раненые с нетяжелым повреждением головного мозга.
4. Агонирующие - раненые с крайне тяжелым повреждением головного мозга - направляются в сортировочную палатку в специально оборудованное место (отгораживается простынями от остальных раненых). Следует помнить, что группа агонирующих на этапе оказания первой врачебной помощи выделяется только при массовом поступлении раненых. В обычных условиях любой раненый с определяемым АД должен быть эвакуирован .
В перевязочной раненым в бессознательном состоянии очищаются верхние дыхательные пути. Для предотвращения западения языка вводится воздуховод. В случае неэффективного самостоятельного дыхания врач анестезиолог-реаниматолог производит интубацию трахеи, ИВЛ. При невозможности интубации трахеи выполняется коникотомия или трахеостомия.
При обильном пропитывании повязки кровью, она туго подбинто-вывается. Продолжающееся кровотечение из видимых в ране артерий мягких тканей останавливается их перевязкой или наложением давящей повязки с введением в рану салфеток, смоченных 3% раствором перекиси водорода.
Остальным раненным в голову помощь оказывается в сортировоч-но-эвакуационном отделении. Им вводятся антибиотики и столбнячный анатоксин, по показаниям применяются сердечно-сосудистые средства. Наркотические анальгетики при проникающих черепно-мозговых ранениях не вводятся, т.к. они угнетают дыхательный центр. Переполненный мочевой пузырь у раненых с нарушениями сознания опорожняется катетером.
После оказания первой врачебной помощи раненые направляются в эвакуационную, откуда эвакуируются в соответствии с сортировочным заключением. Следует стремиться эвакуировать раненных в голову вертолетом сразу в ВПНхГ.
Квалифицированная медицинская помощь. Основной принцип оказания КХП раненым с тяжелыми ранениями и травмами головы - не задерживать их на этом этапе эвакуации .
В процессе медицинской сортировки выделяется 5 групп раненых с огнестрельными и неогнестрельными травмами черепа и головного мозга.
1. Нуждающиеся в неотложных мероприятиях квалифицированной хирургической помощи: раненые с асфиксией направляются в перевязочную для тяжелораненых, где для них развернут специальный стол стоматолога; раненые с интенсивным наружным кровотечением направляются в операционную. После оказания помощи - эвакуация в ВПНхГ в 1-ю очередь.
2. Носилочные раненые с отсутствием сознания, но стабильными жизненно важными функциями (с тяжелым повреждением головного мозга, сдавлением головного мозга ) - нуждаются в подготовке к эвакуации в условиях палаты интенсивной терапии, реже - эвакуационной (только восстановление и поддержание дыхания, вплоть до интубации и ИВЛ ), после чего осуществляется эвакуация в ВПНхГ в 1-ю очередь.
3. Носилочные раненые с сохраненным сознанием (с нетяжелым повреждением головного мозга ) - направляются в эвакуационные палатки для эвакуации в ВПНхГ во 2-ю очередь.
4. Ходячие раненные в голову - направляются в сортировочную палатку для легкораненых, где они готовятся к эвакуации в ВПГЛР во 2-ю очередь.
5. Агонирующие - раненые с крайне тяжелым повреждением головного мозга с угасающими жизненно важными функциями и признаками смертельного ранения (диагональные, диаметральные с истечением мозгового детрита) - направляются в палату симптоматической терапии, выделяемую специально в госпитальном отделении.
В операционную направляются раненые с продолжающимся наружным кровотечением , остановки которого нельзя добиться путем тугого подбинтовывания повязки. Оперативные вмешательства, выполняемые по поводу продолжающегося наружного кровотечения, должны включать только меры по остановке кровотечения. При достижении гемостаза оперативное вмешательство должно быть остановлено, рана укрыта повязкой, и раненый направлен в ВПНхГ, где специалистом будет выполняться исчерпывающая хирургическая обработка черепно-мозговой раны.
Операция по поводу продолжающегося наружного кровотечения проводится под общим обезболиванием и может складываться из 3 элементов: остановки кровотечения из раны мягких тканей; трепанации
кости в области перелома (при продолжении кровотечения из-под кости); остановки кровотечения из твердой мозговой оболочки, синусов и (или) раны головного мозга.
Первым этапом операции является рассечение раны мягких тканей. При этом кровотечение из мягких тканей останавливается диа-термокоагуляцией или перевязкой и прошиванием кровоточащего сосуда. Затем осматривается костная рана, и если кровотечение продолжается из-под кости - расширяется костная рана костными щипцами-кусачками (рис. 14.12.).
Размеры трепанационного отверстия могут быть различными, но чаще всего - до границы неповрежденной твердой мозговой оболочки. Кровотечение из сосудов твердой мозговой оболочки останавливается диатермокоагуляцией или прошиванием.
Для остановки кровотечения из синуса твердой мозговой оболочки применяются следующие способы. При полных или почти полных перерывах производится перевязка синуса . Выполнена она может

Рис. 14.12. Расширение костной раны
быть только при достаточных размерах костного дефекта путем разрезов твердой мозговой оболочки по бокам синуса, после чего вокруг синуса круглой иглой проводится шелковая нить, которая завязывается (рис. 14.13, 14.14).
Нельзя производить перевязку синуса сзади от роландовой борозды и особенно в месте слияния синусов, т.к. это может явиться причиной летального исхода.

Рис. 14.13. Перевязка верхнего сагиттального синуса. Игла подведена под синус

Рис. 14.14. Игла проведена сквозь серп мозга (falx cerebri )
Наиболее простой и наиболее часто применяемый способ - тампонада синуса , которую можно осуществить кусочком мышцы либо марлевыми турундами (рис. 14.15).
Ушивание стенки синуса удается только при небольших линейных ранах. Наложение боковой лигатуры возможно, но только при небольших повреждениях. При очень тяжелом состоянии раненого можно наложить зажимы на рану синуса и оставить их на период эвакуации. При этом следует стремиться сохранить просвет синуса.
Если кровотечение продолжается из-под твердой мозговой оболочки, она рассекается тонкими ножницами через рану. Из раневого канала тонким пинцетом удаляются видимые костные осколки. Для остановки кровотечения из сосудов мозга используется диатермокоа-гуляция, тампонирование турундами с перекисью водорода. Новым методом, предложенным Ю. А. Ш у л е вы м , является остановка кровотечения из глубокой мозговой раны фибрин-тромбиновой смесью, которая готовится непосредственно перед введением в рану и в виде слепка заполняет раневой канал, останавливая кровотечение. Человеческий фибриноген в количестве 1 г, разведенный в 20,0 мл 0,9% раствора хлористого натрия и 200 единиц активности (ЕА) тромбина в 5 мл того же раствора через эластичную пластмассовую трубку, соединенную с тройником, двумя шприцами одновременно вводятся в рану, полость которой заполняется образующейся смесью (рис. 14.16).
После остановки кровотечения рана рыхло тампонируется салфетками, не ушивается, и раненый эвакуируется в ВПНхГ для окончательного хирургического лечения.
При асфиксии в перевязочной санируются верхние дыхательные пути, удаляя из них рвотные массы, слизь и сгустки крови, вводится воздуховод или интубируется трахея. При одновременном ранении ЧЛО или шеи может быть показана атипичная или типичная трахеостомия.
Методика выполнения трахеостомии следующая: положение раненого на спине с запрокинутой назад головой, под лопатки подложен валик. Под местной анестезией 0,5% раствором новокаина производится продольный разрез кожи, подкожной клетчатки и фасции шеи по средней линии шеи от щитовидного хряща до точки, находящейся сразу выше вырезки над грудиной. Кожа, подкожная клетчатка и мышцы тупо разводятся зажимом в латеральном направлении. Обнаженный перешеек щитовидной железы отводится кверху, при невозможности - пересекается и перевязывается. Затем вскрывается претрахеальная фасция и обнажается передняя стенка трахеи. Трахея

Рис. 14.15. Остановка кровотечения при ранениях верхнего сагиттального синуса тугой тампонадой

Рис. 14.16. Схема заполнения раневого канала фибрин-тромбиновой смесью

Рис. 14.17. Этапы выполнения продольной трахеостомии: а - линия разреза; б - разведение мышц; в - захват трахеи однозубым крючком; г - разрез трахеи; д - вид после введения в трахею трахеостомической трубки
захватывается острым крючком, приподнимается, после чего рассекается. Трахея вскрывается Т-образным разрезом: между 2-м и 3-м кольцами поперечно (длина разреза до 1,0 см), затем в продольном направлении - через 3-е и 4-е кольца длиной до 1,5-2,0 см. После того, как разрез трахеи произведен, в нее вводится трахеорасшири-тель, отверстие расширяется, а затем в него вставляется ранее подготовленная трахеостомическая трубка (рис. 14.17).
Зашивание раны должно производиться без натяжения для предотвращения возникновения подкожной эмфиземы. Применяются только кожные швы. Трахеостомическая канюля удерживается на месте путем подвязывания ее вокруг шеи марлевой тесьмой.
При признаках тяжелой острой дыхательной недостаточности выполняется ИВЛ.
Всем остальным раненным в голову медицинская помощь (подбин-товывание повязок, инъекция ненаркотических анальгетиков при болях, повторное введение антибиотиков по показаниям и др.) осуществляется в сортировочно-эвакуационном отделении в объеме первой врачебной помощи.
Раненные в голову после подготовки к эвакуации должны быть эвакуированы в ГБ немедленно при наличии транспорта, поскольку нейрохирургические операции на этапах оказания квалифицированной медицинской помощи не выполняются. Все носилочные раненые эвакуируются в ВПНхГ, ходячие - в ВПГЛР.
Специализированная хирургическая помощь при огнестрельных и неогнестрельных травмах черепа и головного мозга основана на двух основных принципах: 1) оказание в максимально ранние сроки после ранения; 2) полноценный, исчерпывающий и завершенный характер оперативных вмешательств (рис. 14.18.).
Всем носилочным раненым с огнестрельными и неогнестрельными травмами головного мозга специализированная нейрохирургическая помощь оказывается в ВПНхГ.

Рис. 14.18. Приливно-отливное дренирование после операции ПХО черепно-мозговой раны
Ходячие раненые с огнестрельными и неогнестрельными травмами головы, у которых в омедб не выявлено очаговых симптомов повреждения головного мозга и исключен проникающий характер ранения, направляются для лечения в ВПГЛР, где для них имеется специализированное неврологическое отделение.
Контрольные вопросы:
1. Назовите признаки проникающего ранения черепа и головного мозга.
2. Какие критерии лежат в основе выделения открытых черепно-мозговых травм и проникающих ранений черепа? Назовите возможные осложнения проникающих ранений головы.
3. Чем отличается клиническая картина ушиба головного мозга от сотрясения головного мозга?
4. В чем отличие клинической картины ушиба головного мозга средней степени тяжести от ушиба легкой степени?
5. Назовите основное клиническое отличие тяжелых черепно-мозговых повреждений от нетяжелых.
6. Какие степени нарушения сознания характерны для тяжелых ушибов головного мозга и чем они отличаются?
7. Назовите основные причины развития сдавления головного мозга.
8. Какая клиническая картина характерна для развития сдавле-ния головного мозга?
Спасибо
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Пулевое ранение является тяжелой травмой , при которой пострадавшему человеку необходимо оказать квалифицированную первую помощь. При пулевых ранениях в любую часть тела первая помощь оказывается одинаково.При обнаружении человека с пулевым ранением необходимо, в первую очередь, посмотреть, если ли у него сильное кровотечение , когда кровь из раны вытекает буквально фонтаном, сильной, напряженной струей. Если такое кровотечение имеется, то следует сначала его остановить, и только после этого звонить в "скорую помощь". Если такого сильного кровотечения нет, то следует сначала вызвать "скорую помощь", и только после этого приступить к оказанию первой помощи .
Если "скорая помощь" не приедет в течение получаса, то вызывать ее не нужно в принципе. В такой ситуации следует оказать первую помощь пострадавшему на месте, и затем организовать его доставку в ближайшую больницу. Для этого можно использовать собственную машину, попутный транспорт, носилки и т.д.
Алгоритм оказания первой помощи пострадавшему при пулевом ранении в любую часть тела кроме головы
 1.
Спросите у пострадавшего имя, чтобы понять в сознании человек или в обмороке . Если человек без сознания, не пытайтесь привести его в чувство, поскольку это не нужно для оказания первой помощи;
1.
Спросите у пострадавшего имя, чтобы понять в сознании человек или в обмороке . Если человек без сознания, не пытайтесь привести его в чувство, поскольку это не нужно для оказания первой помощи;2. Не давайте пострадавшему пить и есть, если он ранен в живот. Можно только смачивать ему губы водой ;
3. Пострадавшего без сознания необходимо уложить таким образом, чтобы его голова оказалась запрокинутой назад и повернутой немного набок. Такое положение головы обеспечит проходимость дыхательных путей, а также создаст условия для удаления рвотных масс наружу;
4. Постарайтесь не перемещать тело пострадавшего, пытаясь придать ему наиболее удобную, по вашему мнению, позицию. Помните, что чем меньше движений, тем лучше для пострадавшего с огнестрельным ранением. Если для оказания помощи вам понадобится доступ к различным участкам тела пострадавшего, то перемещайтесь вокруг него сами;
5. Осмотрите пострадавшего и найдите выходное отверстие от пули, если таковое имеется. Помните, что обрабатывать и накладывать повязку необходимо на оба отверстия – входное и выходное;
6. Если в ране осталась пуля, то не пытайтесь ее достать, оставьте любой инородный предмет внутри раневого канала. Попытка вытащить пулю может спровоцировать усиление кровотечения;
7. Не очищайте рану от крови, мертвых тканей и сгустков крови, поскольку это может привести к очень быстрому инфицированию и ухудшению состояния раненого человека;
8. Если из раны на животе видны выпавшие органы, не вправляйте их!
9. В первую очередь следует оценить наличие кровотечения и определить его разновидность:
- Артериальное – кровь алого цвета, вытекает из раны струей под напором (создает впечатление фонтана), пульсирует;
- Венозное – кровь темно-красного или бордового цвета, вытекает из раны слабой струйкой без напора, не пульсирует;
- Капиллярное – кровь любого цвета вытекает из раны каплями.
При огнестрельном ранении на предмет кровотечения осматривают все тело, поскольку оно может быть и в области входного, и выходного отверстия.
Методы остановки кровотечения:
- Артериальное кровотечение останавливают зажиманием поврежденного сосуда прямо в ране с последующей тампонадой или наложением жгута. Жгут можно накладывать только на конечность – руку или ногу;
- Венозное кровотечение
останавливают сдавливанием сосуда пальцами снаружи. Для этого захватывают кожу с подлежащими тканями и передавливают сосуд. При этом необходимо помнить, что если рана находится выше сердца , то сосуд пережимают выше точки повреждения. Если же рана находится ниже сердца, то сосуд пережимают ниже точки повреждения. После остановки венозного кровотечения сдавлением сосуда необходимо сделать тампонаду раны или наложить давящую повязку. Давящую повязку можно накладывать только на конечности;
Важно! Если тампонаду, жгут или давящую повязку наложить невозможно, то придется сжимать сосуд вплоть до приезда "скорой помощи" или доставки пострадавшего в больницу. - Капиллярное кровотечение останавливают наложением простой повязки или зажиманием сосудов пальцами и удерживанием их в таком положении в течение 5 – 10 минут.
Если вы один на один с пострадавшим, то придется одной рукой порвать его или свою чистую одежду, а второй сжимать поврежденный сосуд, не давая крови вытекать. Если рядом есть кто-то еще, попросите его принести самые чистые вещи или стерильные бинты.

Рисунок 1 – Тампонада раны для остановки кровотечения
Правила наложения жгута. Жгут можно накладывать только на руку или ногу выше места кровотечения. В качестве жгута можно использовать любой длинный и плотный предмет, например, резинку, галстук, ремень и т.д. Под жгут обязательно накладывают плотную ткань или оставляют одежду пострадавшего (см. рисунок 2). Затем сам жгут оборачивают 2 – 3 раза вокруг конечности, сильно затягивая его, чтобы сосуд оказался сдавленным, и кровь остановилась. Концы жгута связывают, а под него кладут записку с точным временем наложения. Жгут можно оставить на 1,5 – 2 часа летом и на 1 час зимой. Однако врачи не рекомендуют пытаться накладывать жгут людям, которые ранее никогда этого не делали, хотя бы на манекене, поскольку манипуляция довольно сложная, и потому чаще приносящая вред, чем пользу.

Рисунок 2 – Наложение жгута
Правила наложения давящей повязки. На рану кладут кусок стерильной марли в 8 – 10 сложений или чистой ткани и приматывают 1 – 2 оборотами любого перевязочного материала (бинт, ткань, разорванная одежда и т.д.). Сверху на рану кладут какой-либо плотный предмет с плоской поверхностью (например, шкатулка, пульт управления, футляр от очков, кусок мыла, мыльница и т.д.) и плотно приматывают его перевязочным материалом. При этом предмет буквально вдавливают в мягкие ткани, чтобы он пережал поврежденный сосуд и, тем самым, остановил кровотечение (см. рисунок 3).

Рисунок 3 – Наложение давящей повязки.
10. Если кровотечение артериальное , то его следует немедленно остановить, отложив все остальное, поскольку оно смертельно опасно для человека. При виде струи крови не ищите материалов для жгута, а просто засуньте пальцы прямо в рану, нащупайте поврежденный сосуд и зажмите его. Если после введения пальцев в рану кровь не остановилась, то следует перемещать их по периметру, ища такое положение, которое перекроет поврежденный сосуд и, тем самым, остановит кровотечение. При этом, засовывая пальцы, не бойтесь расширить рану и порвать часть тканей, поскольку для выживания пострадавшего это некритично. Найдя положение пальцев, при котором кровь перестает течь, зафиксируйте их в нем и держите до наложения жгута или выполнения тампонады раны. Оптимальным способом является тампонада раны, поскольку жгут в руках человека, который никогда ранее его не накладывал, может принести только вред. Тампонаду можно сделать при локализации раны на любой части тела, а наложить жгут – только на руку или ногу;
11. Если кровотечение венозное , плотно сожмите кожу с подлежащими тканями пальцами, передавливая поврежденный сосуд. Держа сосуд сдавленным, наложите тампонаду или давящую повязку. Оптимальным методом является тампонада, поскольку она проще и ее можно наложить на рану любой локализации, а давящую повязку только на конечности;
12. Если кровотечение капиллярное , можно просто прижать его пальцами и подождать 3 – 10 минут, пока оно остановится. А можно просто игнорировать капиллярное кровотечение, наложив повязку на рану;
13. Если имеются в наличии Дицинон и Новокаин (или любой другой обезболивающий препарат), то следует ввести их в ткани возле раны по одной ампуле;
14. Разрезать или разорвать одежду вокруг раны, обеспечив доступ к ней;
15. Если из раны на животе видны выпавшие внутренние органы, их необходимо аккуратно собрать в пакет или чистую тряпочку, которую приклеить к коже скотчем или лейкопластырем;
16. Кожу вокруг входного и выходного отверстия пулевой раны (или только входного, если пуля осталась в теле) необходимо обработать любым имеющимся под рукой антисептиком (например, Фурацилин , марганцовка, Хлоргексидин , перекись водорода , водка, вино, текила, пиво или любой спиртосодержащий напиток). Если антисептика нет, то кожу вокруг раны следует обмыть водой (колодезной, ключевой, минералкой из бутылки и т.д.). Обработку проводят следующим образом – на небольшой участок кожи наливают антисептик или воду, после чего аккуратно протирают это место чистой тряпкой, марлей или бинтом в направлении от края раны к периферии. Затем смачивают соседний участок кожи и вновь протирают его тканью. Для каждого участка кожи следует отрывать новый кусок ткани или бинта. Если ткань разорвать не получается, то для протирания каждого последующего участка кожи следует применять новый, ранее не использовавшийся, чистый кусочек большой тряпки. Таким образом протереть весь периметр вокруг раны;
17. Если имеется такая возможность, то смажьте кожу вокруг раны зеленкой или йодом ;
18. Антисептик, воду, йод или зеленку в рану не наливать! В рану можно засыпать порошок Стрептоцида, если таковой имеется в наличии;
19. Если обработать и смазать рану зеленкой или йодом невозможно, то не нужно этого делать;
20. После остановки кровотечения и обработки раны необходимо наложить повязки на входное и выходное отверстие (или только на входное, если пуля оказалась внутри тела). Если у вас нет опыта наложения повязки одновременно на две раны, находящиеся с разных сторон тела, то не пытайтесь это сделать. Лучше перевяжите сначала одну рану, а затем вторую, сделав это по-отдельности;
21. Перед наложением повязки прикройте рану куском чистой материи, марлей или бинтом (8 – 10 сложений), поверх которых положите кусок ваты или скруток из ткани. Если ранение расположено на груди, то вместо ваты накладывают кусок любой клеенки (например, пакет). Если пакета нет, то любой кусок ткани следует промаслить вазелином, маслом, мазью на жировой основе и т.д., и положить на рану груди его. Все это примотать плотно к телу любым перевязочным материалом, например, бинтами, кусками материи или полосками разорванной одежды. Если примотать повязку к телу нечем, то ее можно просто приклеить скотчем, лейкопластырем или медицинским клеем;
22. При наличии выпавших органов на стенке живота их предварительно обкладывают по периметру валиками из ткани. Затем эти валики неплотно, не сдавливая внутренние органы, приматывают к телу любым перевязочным материалом (см. рисунок 4). Такую повязку на животе с выпавшими внутренним органами следует постоянно поливать водой, чтобы она была влажной;

Рисунок 4 – Наложение повязки при выпавших органах брюшной полости
23. После наложения повязки на область раны можно приложить холод (лед в пакете или воду в грелке). Если холод отсутствует, то ничего на рану класть не нужно (например, снег или куски сосулек зимой);
24. Поместите пострадавшего на ровную поверхность (пол, лавка, стол и т.д.). Если рана ниже сердца, то приподнимите ноги пострадавшего. Если рана в грудной клетке, то придайте пострадавшему полусидячее положение с согнутыми в коленях ногами;
25. Укутайте раненого человека одеялами или одеждой;
26. Если кровь пропитала тампонаду или повязку и сочится наружу, не снимайте ее. Поверх повязки, пропитанной кровью, просто наложите еще одну;
27. Если имеется возможность, следует ввести внутримышечно какой-либо антибиотик широкого спектра действия (Ципрофлоксацин , Амоксициллин , Тиенам, Имипинем и т.д.). Если ранение не в живот, то можно выпить антибиотик в таблетках;
28. В процессе ожидания "скорой помощи" или перевозки пострадавшего в больницу любым иным транспортом необходимо поддерживать с ним словесный контакт, если человек находится в сознании.
Алгоритм оказания первой помощи пострадавшему при пулевом ранении в голову
Пулевое ранение в голову является очень опасным и в большинстве случаев смертельным, однако примерно 15% пострадавших все же выживают. Поэтому первую помощь раненому в голову оказывать нужно.1. Вызовите "скорую помощь";
2. Окликните пострадавшего, чтобы понять находится ли он в сознании. Если человек в обмороке, не пытайтесь приводить его в сознание;
3. Если человек без сознания, запрокиньте его голову назад и одновременно немного поверните набок. Это необходимо для обеспечения хорошей проходимости дыхательных путей, а также для беспрепятственного удаления рвотных масс;
4. Старайтесь не двигать пострадавшего, поскольку каждое лишнее движение для него может быть опасным; Оказывайте первую помощь человеку в той позе, в которой он находится. Если в процессе оказания помощи нужно добраться до каких-то частей тела, перемещайтесь вокруг пострадавшего сами, стараясь не двигать его самого;
5. Если пуля осталась в черепе, не трогайте ее и пытайтесь достать!
6. Если из раны выпали участки мозга , то не пытайтесь вправлять его обратно!
7. На раневое отверстие в черепе с выпавшим мозгом или без такового следует просто наложить стерильную салфетку и не туго примотать ее к голове. Все остальные необходимые повязки накладывают, не затрагивая данный участок;
 8.
Внимательно осмотрите голову пострадавшего человека на предмет кровотечения. Если кровотечение обнаружено, необходимо его остановить. Для этого поврежденный сосуд пальцами прижимают к костям черепа и удерживают в течение нескольких минут, после чего накладывают давящую или простую повязку. Простая повязка – это плотное обматывание участка с кровотечением любым подручным перевязочным материалом (например, бинт, марля, ткань, разорванная одежда). Давящую повязку на голову накладывают так же, как и на конечность. То есть, сначала рану прикрывают тканью или марлей, свернутой в 8 – 10 слоев и приматывают ее 1 – 2 оборотами перевязочного материала. Поверх повязки на место кровотечения кладут любой плотный предмет с плоской поверхностью (пульт, кусок мыла, мыльница, футляр от очков и т.д.) и приматывают его, тщательно придавливая мягкие ткани;
8.
Внимательно осмотрите голову пострадавшего человека на предмет кровотечения. Если кровотечение обнаружено, необходимо его остановить. Для этого поврежденный сосуд пальцами прижимают к костям черепа и удерживают в течение нескольких минут, после чего накладывают давящую или простую повязку. Простая повязка – это плотное обматывание участка с кровотечением любым подручным перевязочным материалом (например, бинт, марля, ткань, разорванная одежда). Давящую повязку на голову накладывают так же, как и на конечность. То есть, сначала рану прикрывают тканью или марлей, свернутой в 8 – 10 слоев и приматывают ее 1 – 2 оборотами перевязочного материала. Поверх повязки на место кровотечения кладут любой плотный предмет с плоской поверхностью (пульт, кусок мыла, мыльница, футляр от очков и т.д.) и приматывают его, тщательно придавливая мягкие ткани;
Ранение головы очень опасно, так как высока вероятность повреждения головного мозга. При этом очень быстро возникает отек мозговой ткани, что приводит к вклиниванию части мозга в большое затылочное отверстие. В результате нарушается деятельность жизненно важных центров, отвечающих за дыхание и кровообращение, при этом человек может быстро потерять сознание и даже погибнуть.
Другой причиной высокой опасности ранений головы является хорошее кровоснабжение этой части тела, поэтому при повреждениях сосудов высока вероятность быстрой кровопотери.
При возникновении такой травмы необходимо как можно быстрее остановить кровотечение и обратиться за медицинской помощью. Расскажем о первой помощи при ранении головы.
Ушибы головы и повреждения мягких тканей
К мягким тканям головы относят кожу, мышцы, подкожную клетчатку. При их ушибе возникает болезненность, позднее – припухлость («шишка»), покраснение кожи, а затем образование кровоподтека (синяка).
При ушибе необходимо приложить к пострадавшей области холод (бутылка с холодной водой, грелка со льдом), наложить давящую повязку и доставить больного в медицинское учреждение. Дополнительное обследование необходимо для того, чтобы исключить и повреждение черепных костей.
Повреждения мягких тканей сопровождаются интенсивным кровотечением. Вероятно также отслоение кожных лоскутов, так называемые скальпированные раны.
Если кровь течет медленно, она темного цвета, необходимо наложить тугую повязку стерильным материалом (например, хорошо проглаженным бинтом).
Если кровь бьет струей – значит, повреждена артерия. Давящая повязка в этом случае не поможет. Если повреждена , можно наложить резиновый жгут горизонтально надо лбом и над ушами. При незначительной кровопотере пострадавшего доставляют в больницу в положении сидя или лежа.
Если кровопотеря обширная, кожа пострадавшего бледнеет, покрывается холодным потом, наступает возбуждение, а затем заторможенность, необходима срочная транспортировка.
Следует осторожно положить пострадавшего на ровную поверхность, предварительно постелив на нее одеяло, одежду и т. п. Под голени рекомендуется подложить валик (подушку, куртку). Если пострадавший без сознания, осторожно положить ладони с двух сторон под нижнюю челюсть и без значительных усилий отклонить голову назад, выдвигая подбородок вперед. Очистить ротовую полость от слюны или другого содержимого чистым носовым платком, затем постараться повернуть голову набок для предотвращения попадания рвотных масс или другой жидкости в дыхательные пути.
Любое инородное тело, находящееся в ране, нельзя шевелить, а тем более пытаться извлечь. Эти действия могут увеличить объем поражения мозга и усилить кровотечение.
Для остановки кровотечения сначала нужно попытаться очистить кожу вокруг места поражения с помощью полотенца, при возможности быстро обработать поверхность вокруг раны раствором бриллиантового зеленого или . Затем на рану наложить давящую повязку: сначала несколько слоев чистой ткани или марли, сверху желательно положить твердый предмет (пульт от техники, кусок сухого мыла, расческу и т. п.) и хорошо забинтовать, чтобы этот предмет сдавливал поврежденный сосуд.
Если кровотечение сильное, а наложить повязку нет возможности, следует прижать пальцами кожу возле края раны, чтобы кровь перестала течь. Пальцевое прижатие сосуда нужно осуществлять до приезда «Скорой помощи».
Инородное тело, выступающее из раны, следует зафиксировать. Для этого необходима длинная лента из бинта, разорванной простыни, связанных вместе платков и так далее. Ленту кладут так, чтобы инородное тело приходилось на ее середину, а концы оборачивают вокруг несколько раз и закрепляют, чтобы образовался плотный узел.
После остановки кровотечения и иммобилизации инородного тела необходимо приложить ближе к ране лед или грелку с холодной водой, пострадавшего хорошо укрыть и срочно транспортировать в положении лежа в лечебное учреждение.
Если имеется оторвавшийся кожный лоскут, его необходимо завернуть в стерильную ткань, желательно поместить в холодное место (но не в лед) и отправить вместе с пострадавшим. Врач-травматолог, вероятнее всего, сможет использовать его для восстановления мягких тканей.
Закрытые травмы головы
 Пострадавшему с травмой головы необходимо оказать первую помощь и как можно быстрее доставить в больницу.
Пострадавшему с травмой головы необходимо оказать первую помощь и как можно быстрее доставить в больницу. При повреждении костей верхней части черепа определить, есть ли перелом, очень трудно без рентгенологического обследования. Поэтому, если удар пришелся на волосистую часть головы, не стоит думать, что это простой ушиб. Пострадавшего нужно положить на носилки без подушки, приложить к голове лед и перевезти в больницу. Если такая травма сопровождается , рвотой, нарушением сознания, дыхания и кровообращения, помощь нужно оказывать соответственно симптомам, вплоть до выполнения искусственного дыхания и непрямого массажа сердца.
Одна из тяжелейших травм – перелом основания черепа. Она возникает при падении с высоты, при таком переломе повреждается мозг. Характерный симптом этой травмы – выделение бесцветной жидкости (ликвора) или крови из ушных раковин или ноздрей. Кроме того, при травме лицевого нерва появляется асимметрия лица. Может отмечаться редкий пульс. Через сутки развивается еще один характерный симптом: кровоизлияния в области глазниц, напоминающие глаза панды или очки.
Транспортировка такого пострадавшего должна быть максимально осторожной, без сотрясения носилок. На них можно расположить больного двумя способами: лежа на животе, но под строгим контролем, чтобы не было рвоты. Второй способ – нести человека в положении лежа на спине, но при этом приколов язык в 2 см от его края простерилизованной (прокаленной) английской булавкой к воротнику. Также можно приоткрыть рот пострадавшего и проложить бинт над языком, прикрепив его к нижней челюсти для профилактики западания языка и удушья.
При рвоте голову больного осторожно поворачивают набок.
Челюстно-лицевая травма
Ушиб сопровождается отеком и болью. Губы быстро отекают и становятся малоподвижными. Первая помощь – давящая повязка и холод на место ушиба.
При переломе нижней челюсти человек не способен разговаривать. Наблюдается обильное истечение слюны из полуоткрытого рта. Даже если сознание сохранено, при переломе челюсти есть опасность западения языка и удушья.
Перелом верхней челюсти наблюдается реже. Он сопровождается сильной болезненностью и очень быстрым накоплением крови в подкожной клетчатке, изменяющим форму лица.
Первое действие в такой ситуации – зафиксировать язык и предотвратить его западение. Затем пальцем, обмотанным чистой тканью, следует очистить ротовую полость.
Иногда развивается сильное кровотечение, не останавливающееся после наложения повязки. В таком случае необходимо прижать пальцем одну из двух точек:
- спереди от козелка уха у скулы;
- на нижней челюсти спереди от переднего края жевательной мышцы (примерно на уровне под углом рта).
В случае неэффективности придется до приезда врачей придавить на пострадавшей стороне сонную артерию.
Нужно закрепить обломки челюсти. Для этого какую-либо палочку или линейку оборачивают чистой тканью и проводят через рот, а выступающие концы плотно фиксируют бинтом вокруг головы.
Перевозка пострадавшего проводится лежа на животе, чтобы он не захлебнулся кровью. Если больной побледнел, у него закружилась голова, следует поднять нижний конец носилок, чтобы улучшить кровоснабжение мозга. При этом надо следить, чтобы не усилилось кровотечение.
Вывих нижней челюсти
Он может развиться в результате сильного зевания, смеха, при ударе. У пожилых людей бывает привычный вывих челюсти.
Признаки:
- открытый рот;
- сильное слюнотечение;
- затрудненные движения в челюсти;
- речь практически невозможна.
Помощь при привычном вывихе заключается в его вправлении. Оказывающий помощь человек встает перед пострадавшим, который сидит на стуле. В рот вводятся большие пальцы по нижним коренным зубам. Челюсть с усилием вправляют назад и вниз. При удачной процедуре восстанавливаются движения в челюсти и речь.
Спасибо
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Огнестрельным называется ранение, полученное в результате попадания в тело человека осколков снарядов, пуль или дроби. Поэтому если человек оказался ранен любым фактором, имеющим отношение к огнестрельному оружию, то такое ранение следует расценивать в качестве огнестрельного и первую помощь оказывать соответственно. Первая помощь пострадавшему при огнестрельной ране оказывается по одним и тем же правилам вне зависимости от того, каким именно поражающим фактором было произведено ранение (пулей, осколком или дробью). Кроме того, правила оказания помощи одинаковы при огнестрельном ранении в различные части тела.Правила вызова "скорой помощи" при огнестрельном ранении
 Первым этапом оказания первой помощи пострадавшему от огнестрельного ранения является оценка ситуации и его осмотр на предмет имеющегося наружного кровотечения . Если у человека имеется видимое сильное кровотечение, когда кровь вытекает из раны
струей, то, в первую очередь, его нужно остановить и только после этого вызывать "скорую помощь". Если кровотечение не имеет вид струи, то сначала вызывают бригаду "скорой помощи". После вызова "скорой помощи" следует приступить к выполнению всех остальных этапов первой помощи пострадавшему от огнестрельного ранения.
Первым этапом оказания первой помощи пострадавшему от огнестрельного ранения является оценка ситуации и его осмотр на предмет имеющегося наружного кровотечения . Если у человека имеется видимое сильное кровотечение, когда кровь вытекает из раны
струей, то, в первую очередь, его нужно остановить и только после этого вызывать "скорую помощь". Если кровотечение не имеет вид струи, то сначала вызывают бригаду "скорой помощи". После вызова "скорой помощи" следует приступить к выполнению всех остальных этапов первой помощи пострадавшему от огнестрельного ранения.Если "скорая помощь" не приедет на место происшествия в течение 30 минут, то следует самостоятельно доставить пострадавшего в ближайшую больницу. Для этого можно пользоваться любыми средствами – собственный автомобиль, попутный транспорт и т.д.
Алгоритм оказания первой помощи пострадавшему при огнестрельном ранении в любую часть тела кроме головы
1. Окликните пострадавшего с целью определить, находится ли он в сознании или в обмороке . Если человек находится без сознания, то не пытайтесь привести его в чувство, поскольку для оказания первой помощи в этом нет необходимости;2. Если человек без сознания, следует запрокинуть его голову назад и повернуть набок, поскольку именно в такой позиции воздух сможет свободно проходить в легкие , а рвотные массы будут удаляться наружу, не угрожая закупорить дыхательные пути;
3. Старайтесь минимизировать количество передвижений пострадавшего, поскольку ему необходим покой. Не пытайтесь переместить пострадавшего в более удобное, по вашему мнению, место или позицию. Оказывайте первую помощь человеку в той позе, в которой он находится. Если в процессе оказания помощи нужно добраться до каких-то частей тела, перемещайтесь вокруг пострадавшего сами, а его передвигайте минимально;
4.
5. Не очищайте рану от крови, мертвых тканей и сгустков крови, поскольку это может привести к очень быстрому инфицированию и ухудшению состояния раненого человека;
6. Если из раны на животе видны выпавшие органы, не вправляйте их!
7. В первую очередь следует оценить наличие кровотечения и определить его разновидность:
- Артериальное – кровь алого цвета, вытекает из раны струей под напором (создает впечатление фонтана), пульсирует;
- Венозное – кровь темно-красного или бордового цвета, вытекает из раны слабой струйкой без напора, не пульсирует;
- Капиллярное – кровь любого цвета вытекает из раны каплями.
Если на улице темно, то вид кровотечения определяется по тактильным ощущениям. Для этого под вытекающую кровь подставляют палец или ладонь. Если кровь "бьет" по пальцу и ощущается явная пульсация, то кровотечение артериальное. Если кровь стекает постоянной струйкой без давления и пульсации, и палец чувствует только постепенное увлажнение и тепло, то кровотечение венозное. Если же нет четкого ощущения вытекающей крови, а оказывающий помощь на своих руках чувствует только липкую влагу, то кровотечение капиллярное.
При огнестрельном ранении на предмет кровотечения осматривают все тело, поскольку оно может быть и в области входного, и выходного отверстия.
8. Если кровотечение артериальное , то его следует немедленно остановить, поскольку каждая секунда в такой ситуации может стать решающей. Увидев фонтанирующую струю крови, не нужно пытаться искать материалы для жгута и вспоминать, как его правильно накладывать. Необходимо просто засунуть пальцы одной руки прямо в рану, из которой льется кровь, и заткнуть ими поврежденный сосуд. Если после введения пальцев в рану кровь не остановилась, то следует перемещать их по периметру, ища такое положение, которое перекроет поврежденный сосуд и, тем самым, остановит кровотечение. При этом, засовывая пальцы, не бойтесь расширить рану и порвать часть тканей, поскольку для выживания пострадавшего это некритично. Найдя положение пальцев, при котором кровь перестает течь, зафиксируйте их в нем и держите до наложения жгута или выполнения тампонады раны.
Для тампонирования раны нужно найти куски чистой ткани или стерильный перевязочный материал (бинты, марли). До начала тампонирования раны пальцы, прижимающие сосуд, убирать нельзя! Поэтому если вы один на один с пострадавшим, то придется одной рукой порвать его или свою чистую одежду, а второй сжимать поврежденный сосуд, не давая крови вытекать. Если рядом есть кто-то еще, попросите его принести самые чистые вещи или стерильные бинты. Порвите вещи на длинные полосы шириной не более 10 см. Для тампонирования раны возьмите свободной рукой один конец ткани и всуньте его глубоко в рану, второй рукой по-прежнему удерживая сосуд зажатым. Затем по несколько сантиметров ткани плотно заталкивайте в рану, утрамбовывая ее, чтобы получилась своеобразная "пробка" в раневом канале. Когда почувствуете, что ткань оказалась выше уровня поврежденного сосуда, убирайте пальцы, прижимающие его. Затем Быстро продолжайте заталкивать ткань в рану, утрамбовывая ее, до того момента, пока не заполните канал до самой поверхности кожи (см. рисунок 1). С этого момента кровотечение считается остановленным.

Рисунок 1 – Тампонада раны для остановки кровотечения
Тампонада раны может быть выполнена при ее локализации на любой части тела – конечности, шея, туловище, живот, спина, грудь и т.д.
Если артериальное кровотечение имеется на руке или ноге, то после зажатия сосуда пальцами, можно наложить жгут. В качестве жгута подойдет любой длинный предмет, которым можно 2 – 3 раза обернуть вокруг конечности и туго завязать, например, ремень, галстук, провод и т.д. Жгут накладывается выше места кровотечения. Непосредственно под жгут накладывается плотная повязка или оставляется одежда (см. рисунок 2). Жгут очень плотно закручивают вокруг конечности, максимально сильно сжимая ткани. Сделав 2 – 3 оборота, концы жгута плотно связывают и под него подкладывают записку с точным временем его наложения. Жгут можно оставить на 1,5 – 2 часа летом и на 1 час зимой. Однако врачи не рекомендуют пытаться накладывать жгут людям, которые ранее никогда этого не делали, хотя бы на манекене, поскольку манипуляция довольно сложная, и потому чаще приносящая вред, чем пользу. Поэтому оптимальным способом остановки артериального кровотечения является зажимание сосуда пальцами в ране + последующая тампонада.

Рисунок 2 – Наложение жгута
Важно! Если тампонаду или жгут наложить невозможно, то придется сжимать сосуд вплоть до приезда "скорой помощи" или доставки пострадавшего в больницу.
9. Если кровотечение венозное , то для его остановки нужно сильно сжать кожу с подлежащими тканями, сдавливая, тем самым, поврежденный сосуд. При этом необходимо помнить, что если рана находится выше сердца , то сосуд пережимают выше точки повреждения. Если же рана находится ниже сердца, то сосуд пережимают ниже точки повреждения. Удерживая сосуд сдавленным, необходимо выполнить тампонаду раны (см. пункт 5) или наложить давящую повязку. Тампонада раны является оптимальным способом, поскольку она обладает высокой эффективностью и не требует каких-либо специальных навыков, а потому может применяться любым человеком в критической ситуации. Тампонаду можно выполнить на любой части тела, а давящую повязку накладывают только на конечности – руки или ноги.
Для наложения давящей повязки необходимо найти чистый кусок ткани или стерильного бинта, по размерам полностью закрывающий рану, и любой плотный предмет с плоской поверхностью (например, шкатулка, пульт управления, футляр от очков, кусок мыла, мыльница и т.д.), который будет давить на сосуд. Также необходима лента перевязочного материала, например, бинт, марля, куски одежды или любой чистой ткани. Сначала кусок чистой ткани положите на рану и примотайте его 1 – 2 оборотами бинта или перевязочной ленты, сделанной из подручных материалов (разорванная одежда, куски ткани и т.д.). Затем на рану положите плотный предмет и сильно примотайте его к конечности, буквально вдавливая в мягкие ткани (см. рисунок 3).

Рисунок 3 – Наложение давящей повязки
Важно! Если невозможно ни сделать тампонаду раны, ни наложить давящую повязку, то сжимать сосуд пальцами придется вплоть до приезда "скорой помощи" или доставки пострадавшего в больницу.
10. Если кровотечение капиллярное , то достаточно просто прижать его пальцами и подождать 3 – 10 минут, пока оно остановится. В принципе, капиллярное кровотечение можно игнорировать, наложив повязку на рану, не останавливая его.
11. Если есть возможность, то следует ввести в ткани возле раны по одной ампуле Дицинона для остановки кровотечения и Новокаина , Лидокаина или любого другого обезболивающего препарата ;
12. Разрезать или разорвать одежду вокруг раны;
13. Если из раны на животе выпали внутренние органы, то их просто аккуратно собирают в пакет или чистую тряпочку и приклеивают ее к коже скотчем или лейкопластырем;
 14.
Если есть какой-либо антисептический раствор, например, Фурацилин , марганцовка, перекись водорода , Хлоргексидин , спирт, водка, коньяк, пиво, вино или любой алкогольный напиток, следует аккуратно обмыть им кожу вокруг раны. При этом нельзя наливать антисептик в рану! Необходимо произвести только обработку кожи вокруг раны. Если нет антисептика, то можно воспользоваться просто чистой водой (ключевая, колодезная, минералка из бутылок и т.д.). Наиболее простым и эффективным способом такой обработки кожи является следующий: налить на небольшой участок кожи антисептик и быстро вытереть ее чистым кусочком ткани в направлении от раны к периферии. Затем облить еще один участок кожи и обтереть его либо новым чистым куском ткани, либо чистой частью уже один раз использованной ткани. Таким образом обработать всю кожу вокруг раны;
14.
Если есть какой-либо антисептический раствор, например, Фурацилин , марганцовка, перекись водорода , Хлоргексидин , спирт, водка, коньяк, пиво, вино или любой алкогольный напиток, следует аккуратно обмыть им кожу вокруг раны. При этом нельзя наливать антисептик в рану! Необходимо произвести только обработку кожи вокруг раны. Если нет антисептика, то можно воспользоваться просто чистой водой (ключевая, колодезная, минералка из бутылок и т.д.). Наиболее простым и эффективным способом такой обработки кожи является следующий: налить на небольшой участок кожи антисептик и быстро вытереть ее чистым кусочком ткани в направлении от раны к периферии. Затем облить еще один участок кожи и обтереть его либо новым чистым куском ткани, либо чистой частью уже один раз использованной ткани. Таким образом обработать всю кожу вокруг раны;
15. Если обработать рану невозможно, то этого не нужно делать;
16. После обработки раны при наличии возможности следует смазать кожу вокруг нее зеленкой или йодом . Ни йод, ни зеленку наливать в рану нельзя!
17. Если имеется порошок Стрептоцида, то можно его насыпать в рану;
18. После остановки кровотечения и обработки раны (по возможности) следует наложить на нее повязку. Для этого рану накрывают стерильным бинтом, марлей или просто куском чистой ткани. Сверху прикладывают слой ваты или небольшой скруток из ткани. Если ранение расположено на груди, то вместо ваты накладывают кусок любой клеенки (например, пакет). Затем все это приматывают к телу любым перевязочным материалом (бинтами, марлей, кусками ткани или одежды). Если примотать повязку к телу нечем, то ее можно просто приклеить скотчем, лейкопластырем или медицинским клеем;
19. Если на животе имеются выпавшие органы, то перед наложением повязки их обкладывают валиками из ткани и бинтов. После чего повязку накладывают поверх валиков, не сдавливая органы. Такую повязку на животе с выпавшими внутренним органами следует постоянно поливать водой, чтобы она была влажной;
20. После наложения повязки можно положить лед в пакете на область раны, чтобы уменьшить болевые ощущения. Если льда нет, то ничего класть на рану не нужно;
21. Поместите пострадавшего на ровную поверхность (пол, лавка, стол и т.д.). Если рана ниже сердца, то приподнимите ноги пострадавшего. Если рана в грудной клетке, то придайте пострадавшему полусидячее положение с согнутыми в коленях ногами;
22. Укутайте пострадавшего одеялами или имеющейся одеждой. Если пострадавший ранен не в живот, дайте ему сладкое теплое питье (при наличии такой возможности).
23. Если кровь пропитала тампонаду или повязку и сочится наружу, ее не нужно снимать и менять. В этом случае поверх повязки, пропитанной кровью, просто накладывается еще одна;
24. Если имеется возможность, принять какой-либо антибиотик широкого спектра действия (Ципрофлоксацин , Амоксициллин , Тиенам, Имипинем и т.д.);
25. В процессе ожидания "скорой помощи" или перевозки пострадавшего в больницу любым иным транспортом необходимо поддерживать с ним словесный контакт, если человек находится в сознании.
Важно! При ранении в живот нельзя давать человеку есть и пить. Также нельзя давать ему какие-либо лекарственные препараты через рот.
Алгоритм оказания первой помощи пострадавшему при огнестрельном ранении в голову
 1.
Посмотрите, в сознании ли пострадавший. Если человек в обмороке, то не приводите его в сознание, поскольку это не нужно;
1.
Посмотрите, в сознании ли пострадавший. Если человек в обмороке, то не приводите его в сознание, поскольку это не нужно;2. Если человек без сознания, запрокиньте его голову назад и одновременно немного поверните набок, поскольку именно в такой позиции воздух сможет свободно проходить в легкие, а рвотные массы будут удаляться наружу, не угрожая закупорить дыхательные пути;
3. Минимально передвигайте пострадавшего, обеспечив ему покой. Человеку с огнестрельным ранением показано, как можно меньше двигаться. Поэтому не старайтесь переместить пострадавшего в более удобное, по вашему мнению, место или позицию. Оказывайте первую помощь человеку в той позе, в которой он находится. Если в процессе оказания помощи нужно добраться до каких-то частей тела, перемещайтесь вокруг пострадавшего сами, стараясь не двигать его самого;
4. Если в ране осталась пуля, то не пытайтесь ее достать, оставьте любой инородный предмет внутри раневого канала. Попытка вытащить пулю может спровоцировать усиление кровотечения;
5. Не пытайтесь очистить рану от грязи, мертвых тканей или сгустков крови, поскольку это опасно;
6. На раневое отверстие в черепе просто положите стерильную салфетку и не туго примотайте ее к голове. Все другие повязки при необходимости следует накладывать, не затрагивая этого участка;
7. Осмотрите голову пострадавшего на предмет кровотечения. Если таковое имеется, его необходимо остановить, зажав сосуд пальцами или наложив давящую или простую повязку. Простая повязка заключается в плотном обматывании головы любым подручным перевязочным материалом, например, бинтами, марлей, тканями или разорванной одеждой. Давящая повязка накладывается следующим образом: на участок с кровотечением кладут кусок чистой ткани или марлю, сложенную в 8 – 10 слоев, затем приматывают ее к голове 1 – 2 турами. После этого поверх повязки на место кровотечения кладут любой плотный предмет с плоской поверхностью (пульт, кусок мыла, мыльница, футляр от очков и т.д.) и плотно приматывают его, тщательно придавливая мягкие ткани;
8. После остановки кровотечения и изоляции открытой раны салфеткой необходимо придать пострадавшему лежачее положение с приподнятыми ногами и укутать его одеялами. Затем следует дождаться "скорую помощь" или самостоятельно транспортировать человека в больницу. Транспортировка производится в том же положении – лежа с поднятыми ногами. Перед применением необходимо проконсультироваться со специалистом.
Любое ранение головы считается опасным, так как имеется высокая вероятность . При этом стремительно развивается отек мозговой ткани, что приводит к вклиниванию части мозга в большое затылочное отверстие. Результатом этого является нарушение деятельности жизненно важных центров, которые отвечают за дыхание и кровообращение – человек быстро теряет сознание, высока вероятность летального исхода.
Еще одна причина высокой опасности ранений головы – отличное кровоснабжение этой части тела, что приводит в случае повреждения к большим кровопотерям. И в таком случае нужно будет как можно быстрее остановить кровотечение.
Знать о том, как грамотно оказать первую помощь при ранениях головы, важно каждому – правильно проведенные мероприятия реально могут спасти жизнь пострадавшему.
Ушибы головы и повреждения мягких тканей
 К мягким тканям головы относятся кожа, мышцы и подкожная клетчатка. Если произошел их ушиб, то возникает болезненность, чуть позже может появиться припухлость (всем известные «шишки»), кожа в месте ушиба приобретает красный оттенок, впоследствии образуется синяк.
К мягким тканям головы относятся кожа, мышцы и подкожная клетчатка. Если произошел их ушиб, то возникает болезненность, чуть позже может появиться припухлость (всем известные «шишки»), кожа в месте ушиба приобретает красный оттенок, впоследствии образуется синяк.
При ушибе необходимо приложить к травмированному месту холод - это может быть бутылка с холодной водой, грелка со льдом, пакет с мясом из морозилки. Далее нужно наложить давящую повязку и обязательно доставить пострадавшего в лечебное учреждение, даже если он чувствует себя отлично. Дело в том, что только специалист может дать объективную оценку состоянию здоровья, исключить повреждение черепных костей и\или .
Повреждение мягких тканей также может сопровождаться интенсивным кровотечением, возможно отслоение кожных лоскутов – врачи называют это скальпированной раной. Если кровь течет медленно и имеет темный цвет, то нужно на рану наложить тугую повязку стерильным материалом – в качестве подручного средства подойдет, например, проглаженный с двух сторон горячим утюгом обычный бинт или фрагмент ткани. Если кровь бьет струей, то это свидетельствует о повреждении артерии и давящая повязка в этом случае становится абсолютно бесполезной. Нужно будет наложить жгут горизонтально надо лбом и над ушами, но только в том случае, если повреждена волосистая часть головы. Если у пострадавшего незначительная кровопотеря (помощь была оказана быстро), то его доставляют в больницу в положении сидя или лежа – стоять ему категорически запрещено. Если же кровопотеря обширная, то кожа пострадавшего стремительно приобретает бледный оттенок, у него появляется на лице холодный пот, может наступить возбуждение, которое переходит в заторможенность – необходима срочная госпитализация и строго в сопровождении бригады «Скорой помощи».
Алгоритм действия по оказанию первой помощи:
- Пострадавшего кладут на ровную поверхность, которая чем-то застелена – куртка, одеяло, любая одежда. Под голени кладется валик.
- Если больной находится , то нужно положить ладони с двух сторон под его нижнюю челюсть и слегка отклонить голову назад, одновременно выдвигая подбородок вперед.
- Ротовая полость пострадавшего должна быть очищена от слюны чистым носовым платком, а затем нужно повернуть голову на бок – это предотвратит попадание рвотных масс в дыхательные пути.
- Если в ране находится инородное тело, то его ни в коем случае нельзя шевелить или пытаться извлечь – это может увеличить объем поражения головного мозга и значительно усилить кровотечение.
- Кожу вокруг места поражения очищают с помощью полотенца или любой ткани, затем на рану накладывается давящая повязка: несколько слоев ткани/марли, затем сверху на рану любой твердый предмет (пульт от телевизора, кусок мыла) и хорошо забинтовывается так, чтобы предмет сдавливал сосуд.
- Если кровотечение слишком сильное и наложить повязку не представляется возможным, то необходимо пальцами прижать кожу вокруг раны так, чтобы кровь перестала течь. Такое пальцевое прижатие необходимо осуществлять до приезда бригады «Скорой помощи».
Уже после того, как будет остановлено кровотечение, к ране можно приложить лед или бутылку с холодной водой, самого пострадавшего тщательно укрыть и срочно доставить в любое медицинское учреждение.
Обратите внимание: если имеется оторвавшийся кожный лоскут, то его необходимо завернуть в стерильную ткань (или любую другую ветошь), поместить в холодное место (прикладывать ко льду запрещено!) и отправить вместе с пострадавшим в медицинское учреждение – скорее всего, хирурги смогут использовать этот лоскут кожи для проведения операций по восстановлению мягких тканей.
Закрытые травмы головы
 Если произошло верхней части черепа, то определить, имеется ли перелом, практически невозможно без . Поэтому при ударе в волосистую часть головы будет ошибкой думать, что произошел всего лишь ушиб. Пострадавшего необходимо уложить на носилки без подушки, к голове приложить лед и доставить его в медицинское учреждение. Если подобная травма сопровождается , нарушениями сознания и дыхания, то помощь должна оказываться в соответствии с имеющимися симптомами, вплоть до непрямого массажа сердца и искусственного дыхания.
Если произошло верхней части черепа, то определить, имеется ли перелом, практически невозможно без . Поэтому при ударе в волосистую часть головы будет ошибкой думать, что произошел всего лишь ушиб. Пострадавшего необходимо уложить на носилки без подушки, к голове приложить лед и доставить его в медицинское учреждение. Если подобная травма сопровождается , нарушениями сознания и дыхания, то помощь должна оказываться в соответствии с имеющимися симптомами, вплоть до непрямого массажа сердца и искусственного дыхания.
Самой тяжелой и опасной травмой головы считается перелом основания черепа. Такая травма часто возникает при падении с высоты, а характерным для нее является повреждение головного мозга. Отличительный признак перелома основания черепа – выделение бесцветной жидкости (ликвор) или крови из ушей и носа. Если при этом произошла и травма лицевого нерва, то у пострадавшего отмечается асимметрия лица. У больного редкий пульс, а через сутки развивается кровоизлияние в области глазниц.
Обратите внимание: транспортировка пострадавшего с переломом основания черепа должна быть крайне осторожной, без сотрясения носилок. Больного укладывают на носилки на живот (в этом случае необходимо постоянно контролировать отсутствие рвоты) или на спину, но в таком положении его голову следует осторожно повернуть на бок, если у него начинается рвота. Во избежание западения языка при транспортировке на спине больному приоткрывают рот, прокладывают под языком (его вытаскивают немного вперед) бинт.
Челюстно-лицевая травма
 При ушибе будет отмечаться сильная боль и отечностью, губы быстро становятся малоподвижными. Первая помощь в этом случае заключается в накладывании давящей повязки и прикладывании холода к месту повреждения.
При ушибе будет отмечаться сильная боль и отечностью, губы быстро становятся малоподвижными. Первая помощь в этом случае заключается в накладывании давящей повязки и прикладывании холода к месту повреждения.
При переломе нижней челюсти пострадавший не может разговаривать, из полуоткрытого рта начинается обильное слюнотечение. Перелом верхней челюсти наблюдается крайне редко, сопровождается острой болью и быстрым накоплением крови в подкожной клетчатке, что кардинально меняет форму лица.
Что нужно делать при переломах челюсти:

Обратите внимание: транспортировка такого больного в медицинское учреждение осуществляется лежа на животе. Если пострадавший внезапно побледнел, то нужно поднять нижний конец носилок (или просто ноги при самостоятельной перевозке), чтобы к голове пошел прилив крови, но нужно следить, чтобы не усилилось кровотечение.
Вывих нижней челюсти
Эта травма очень распространенная, потому что может случиться при смехе, слишком широком зевании, при ударе, а у пожилых людей и вовсе бывает привычный вывих челюсти.
Признаки рассматриваемого состояния:
- открытый рот;
- сильное слюнотечение;
- речь отсутствует (пострадавший издает мычащие звуки);
- движения челюсти затруднены.
 Помощь заключается во вправлении вывиха. Для этого тому, кто оказывает помощь, нужно встать перед пострадавшим, сидящем на стуле. В рот вводятся большие пальцы по нижним коренным зубам. Затем челюсть с усилием вправляют назад и вниз. Если манипуляция была проведена правильно, то движения в челюсти и речь у пострадавшего сразу же восстанавливаются.
Помощь заключается во вправлении вывиха. Для этого тому, кто оказывает помощь, нужно встать перед пострадавшим, сидящем на стуле. В рот вводятся большие пальцы по нижним коренным зубам. Затем челюсть с усилием вправляют назад и вниз. Если манипуляция была проведена правильно, то движения в челюсти и речь у пострадавшего сразу же восстанавливаются.
Обратите внимание: при вправлении челюсть у пострадавшего самопроизвольно закрывается с большой амплитудой и силой. Поэтому перед проведением процедуры нужно обмотать пальцы любой тканью и постараться сразу после появления характерного щелчка (это сустав встал на место) моментально выдернуть руки изо рта пострадавшего. В противном случае возможно нанесение травмы уже тому, кто оказывает помощь.
